Dr. med. Thomas Burgstaller, PD Dr. med. Kornelia Konz, Dr. med. Christian Landvogt1
Abkürzungsverzeichnis:
AF | Autofluoreszenz |
BCE | Beidseitige zervikale Exploration |
FHH | Hypokalzurische Hyperkalzämie |
FIHPT | Familiär isolierter Hyperparathyreoidismus |
HIFU | Hochfrequenz-Ultraschall-Ablation |
HPT | Hyperparathyreoidismus |
HPT-KT | Hyperparathyreoidismus-Kiefertumor- Syndrom |
HT | Hypophysärer Tumor (meist Prolaktinom) |
ICG-FA | Intraoperative Fluoreszenzangiografie mit Indocyaningrün |
IMC | Intermediate Care |
iPTH | Intaktes Parathormon |
MEN | Multiple Endokrine Neoplasie |
MGD | Multiglanduläre Erkrankung |
MIBI-Szintigraphie | Nuklearmedizinisches Verfahren zur Differenzialdiagnostik von Schilddrüsenknoten |
MIP | Minimalinvasive Parathyreoidektomie |
ML | Maschinelles Lernen |
MTC | Medulläres Schilddrüsenkarzinom |
NCHPT | Normokalzämischer Hyperparathyreoidismus |
NHHPT | Normohormonaler Hyperparathyreoidismus |
NSD | Nebenschilddrüsen |
NSDA/NSD-Ca | Nebenschilddrüsenadenom/-karzinom |
PET-CT | Positronen-Emissions-Tomografie |
PHPT | Primärer Hyperparathyreoidismus |
PNET | Pankreatische neuroendokrine Tumoren |
PPV | Positiver prädiktiver Wert, Positiver Vorhersagewert |
PTH | Parathormon (englisch: Parathyroid hormone) |
RHPT | Renaler Hyperparathyreoidismus |
SPECT, SPECT-CT | Single Photon Emission Computed Tomography, Sonderform der CT-Untersuchung |
VIPom | Neoplasie des Pankreas, die vasoaktives intestinales Peptid produziert |
Einführung
Die erste Parathyreoidektomie wurde 1925 in Wien durchgeführt. Felix Mandl entfernte beim „Trambahnfahrer Albert“, der an Ostitis fibrosa erkrankt war, einen Epithelkörperchentumor. Vorübergehend besserte sich der Hyperparathyreoidismus dieses Patienten, er schien zunächst von seinem Leiden geheilt zu sein. Er starb aber sechs Jahre später an Nierenversagen als Folge eines Rezidivs [1]. Höchstwahrscheinlich hatte er nicht an einem Solitäradenom, sondern entweder an multiplen Adenomen oder an einer knotigen Hyperplasie der Nebenschilddrüsen gelitten. Dieser erste „Case Report“ zeigt bereits wesentliche Aspekte auf, welche für die Indikation, Planung und Durchführung einer Nebenschilddrüsenoperation zu berücksichtigen sind. In diesem Beitrag möchten wir den aktuellen Stand der Diagnostik sowie der chirurgischen Therapie des Hyperparathyreoidismus beleuchten.
Diagnostik
Der primäre Hyperparathyreoidismus (PHPT) ist eine relativ häufige endokrine Erkrankung. In Deutschland werden etwa 25–30 Neuerkrankungen pro Jahr und 100.000 Einwohnern diagnostiziert. Dies entspricht einer jährlichen Inzidenz von 25.000–30.000 Fällen. Einer Studie in der schwedischen Bevölkerung zufolge haben 2 % der postmenopausalen Frauen einen PHPT [2]. Der sporadische PHPT tritt vorwiegend im 7. Lebensjahrzehnt auf. Während insgesamt drei Viertel aller Patienten weiblich sind, ist bei den < 45-Jährigen die Inzidenz bei Männern und Frauen gleich hoch. Bis zu 10 % der < 45-Jährigen mit PHPT weisen eine genetisch bedingte familiäre Form auf. Lithiumtherapie und Strahlentherapie im Halsbereich stellen Risikofaktoren für einen PHPT mit Mehrdrüsenerkrankung dar. Der renale Hyperparathyreoidismus (RHPT) entsteht sekundär im Rahmen einer chronischen Niereninsuffizienz. Auf diese Erkrankungsform wird in unserem Artikel nur in Bezug auf die chirurgische Therapie eingegangen.
Anamnese
In Deutschland wie auch im übrigen Europa und in den USA wird der PHPT mittlerweile meist zufällig durch Kalziummessungen im Rahmen der Routinelabordiagnostik festgestellt. Sehr selten werden Patienten noch mit einer kompletten Trias der klassischen Symptome „Stein“ (Nephrolithiasis), „Bein“ (Osteitis fibrosa) und „Magenpein“ (Peptisches Ulkus) beim Arzt vorstellig. Die Mehrheit klagt über ein oder mehrere unspezifische Symptome des sogenannten Hyperkalzämiesyndroms wie Knochenschmerzen, Depression, Antriebsarmut, Konzentrationsschwäche, Müdigkeit, Muskelschwäche, Oberbauchbeschwerden ohne objektivierbare Ursache oder eine allgemeine Minderung der Lebensqualität. Symptome und assoziierte Befunde sind in Tab. 1 aufgelistet. Lediglich Müdigkeit, Knochenschmerz und Gewichtsverlust scheinen mit dem Grad der Hyperkalzämie zu korrelieren. Selten sind Patienten völlig asymptomatisch. Manche Patienten erkennen Symptome erst retrospektiv nach einer erfolgreichen Operation [3].
Tab. 1: Symptome und assoziierte Befunde bei Patienten mit Primärem Hyperparathyreoidismus, Quelle: Chan et al. [3] | |
Symptome | |
Müdigkeit | Erschöpfung |
Schwäche | Vermehrtes Durstgefühl |
Vermehrter Harndrang | Nächtlicher Harndrang |
Knochenschmerzen | Rückenschmerzen |
Obstipation | Vergesslichkeit |
Gelenkschmerzen | Appetitverlust |
Übelkeit | Sodbrennen |
Juckreiz | |
Assoziierte Befunde | |
Nephrolithiasis | Hämaturie durch Steinpassage |
Knochenfrakturen | Gicht |
Gelenkschwellungen | Gewichtsverlust |
Duodenales Ulkus | Magenulkus |
Pankreatitis | Hypertonie |
Da es genetisch bedingte Formen gibt, ist die Familienanamnese wichtig. Im Rahmen einer Multiplen Endokrinen Neoplasie (MEN), familiär isoliert (FIHPT) ohne assoziierte endokrinologische Erkrankungen – oder als Hyperparathyreoidismus-Kiefertumorsyndrom (Tab. 2) – tritt der familiäre PHPT tendenziell in jüngerem Alter in Erscheinung als der sporadische PHPT und das zumeist in Form einer Mehrdrüsenerkrankung. Dies ist im Hinblick auf eine weniger sensitive Lokalisationsdiagnostik zu berücksichtigen und vor allem für die OP-Strategie maßgeblich. Eine genetische Beratung wird für Patienten mit PHPT < 30 Jahren [4] bzw. < 40 Jahren mit PHPT und Mehrdrüsenerkrankung empfohlen und soll bei Patienten mit PHPT und positiver Familienanamnese sowie bei Hinweisen für eine syndromale Erkrankung (Tab. 2) in Betracht gezogen werden [5].
Tab. 2: Familiäre Formen des primären Hyperparathyreoidismus, Präsentation und häufige assoziierte Erkrankungen | ||||
Multiple Endokrine Neoplasie (MEN) 1 | MEN 2a | MEN 4 | Familiärerer isolierter primärer Hyperparathyreoidismus (FIHPT) | Hyperparathyreoidismus-Kiefertumor- Syndrom (HPT-KT) |
Multiglanduläre Erkrankung (MGD) | MGD, Nebenschilddrüsenadenom (NSDA) | MGD | MGD | MGD, Nebenschilddrüsenkarzinom (NSD-Ca) |
Pankreatische neuroendokrine Tumoren (PNET) | Medulläres Schild- drüsenkarzinom (MTC) | Hypophysärer Tumor (HT), meist Prolaktinom | Kieferfibrome | |
HT | Phäochromozytom | Nierenzysten | ||
Labor
Die Diagnose des PHPT ist nur anhand der Laborkonstellation zu stellen: Hyperkalzämie bei gleichzeitig erhöhtem Parathormon (intaktes Parathormon, iPTH), unter Ausschluss einer Hypokalzurie. Häufig liegt eine Hypophosphatämie vor. Während bei den meisten anderen Ursachen einer Hyperkalzämie (Tab. 3) eine Suppression des iPTH-Werts vorliegt, weisen Patienten mit einer familiären hypokalzurischen Hyperkalzämie (FHH) eine Erhöhung sowohl des Serumkalziums als auch des iPTH auf. Aufgrund einer Mutation des für den kalziumsensitiven Rezeptor (CaSR) kodierenden Gens findet sich eine ausgeprägt niedrige Kalziumkonzentration im Urin. Sie wird im 24-Stunden-Sammelurin gemessen und liegt zumeist bei < 1%.
Tab. 3: Differenzialdiagnosen der Hyperkalzämie |
Primärer Hyperparathyreoidismus |
Malignität |
Granulomatöse Erkrankungen – Sarkoidose, Tuberkulose, Berylliose |
Endokrine Ursachen – M. Addison, Hyper- oder Hypothyreose, Phäochromozytom, VIPom |
Familiäre hypokalzurische Hyperkalzämie |
Medikamente – Thiaziddiuretika, Kalziumpräparate, Lithium |
Vermehrte Aufnahme über die Nahrung – Vitamine A und D |
Milch-Alkali-Syndrom |
Immobilisierung |
M. Paget |
Neben dem „klassischen“ PHPT finden sich „nicht klassische“ Konstellationen des PHPT, bei denen entweder der Kalziumwert (normokalzämischer HPT, NCHPT) oder der Parathormonwert (normohormonaler HPT, NHHPT) bzw. auch beide Werte innerhalb ihrer jeweiligen Norm liegen können. Gemeinsam ist diesen Konstellationen ein für den jeweiligen Kalziumwert inadäquat hoher Parathormonwert. In diesem Setting ist die Unterscheidung von anderen Erkrankungsbildern unerlässlich, wie dem sehr häufigen, Vitamin-D-Mangel-bedingten sekundären Hyperparathyreoidismus im Falle eines vermuteten NCHPT oder der tumorbedingten Hyperkalzämie im Falle eines suspizierten NHHPT (Tab. 4).
Tab. 4: Tumorbedingte Hyperkalzämie versus NHHPT | ||
Untersuchung | Tumorbedingte Hyperkalzämie | NHHPT (Normohormonaler Hyperparathyreoidismus) |
P-Kalzium | sehr hoch | hoch |
P-Phosphor | niedrig | niedrig oder normal |
P-Chlorid | niedrig | hoch |
P-Bicarbonat | hoch | niedrig |
OP-Indikation
Eine Heilung ist beim primären Hyperparathyreoidismus nur durch die operative Entfernung des erkrankten Nebenschilddrüsengewebes möglich. Die Indikation dafür ist bei allen Patienten mit symptomatischem PHPT gegeben [4–6], bei asymptomatischen Patienten bis 50 Jahren sowie altersunabhängig, wenn eine signifikante Hyperkalzämie (> 0,2 mmol/l oberhalb der Norm), eine Niereninsuffizienz (Kreatinin Clearance < 60 ml/min), eine Minderung der Knochendichte (T-Score ≥ 2,5) oder eine Hyperkalzurie von > 400 mg/d vorliegen [5–8], (Tab. 5). Die erfolgreiche Parathyreoidektomie führt über die Zeit wieder zu einer Abnahme des PHPT-assoziierten erhöhten kardiovaskulären Risikos. Bei einem potenziellen Benefit durch Vermeiden möglicher Symptome und Komplikationen [9, 10], (Tab. 6) sowie Kosteneffektivität der operativen gegenüber der konservativen Therapie [11] sollten alle Patienten mit einem primären HPT einem erfahrenen Endokrinchirurgen zu OP-Evaluierung vorgestellt werden [4, 5].
Tab. 6: Metabolische Komplikationen des PHPT |
Arterielle Hypertonie |
Herz-Kreislauf-Erkrankungen |
Psychiatrische und kognitive Funktionsstörungen |
Neuromuskuläre Erkrankung |
Glukose-Stoffwechselstörungen |
Fettstoffwechselstörungen |
Hyperurikämie |
Chondrokalzinose |
Beobachtendes Vorgehen
Asymptomatische Patienten, bei denen keine chirurgischen Indikationen (Tab. 5) vorliegen, können alternativ zur Operation beobachtet werden [6]. Serumkalzium und -Kreatinin sollten dabei alle sechs bis zwölf Monate kontrolliert werden. Alle ein bis zwei Jahre sollte eine Osteodensitometrie durchgeführt werden. Patienten mit Vitamin D-Mangel sollten substituiert werden. Medikamente, die den Kalziumspiegel erhöhen, sollten nach Möglichkeit vermieden werden (z. B. Thiaziddiuretika, Lithium). Eine Parathyreoidektomie kann zu jedem Zeitpunkt erfolgen, wenn sich Symptome oder chirurgische Indikationen einstellen. Cinacalcet oder Phosphatbinder werden im Rahmen der konservativen Therapie des renalen Hyperparathyreoidismus verwendet und sollten beim PHPT nur dann eingesetzt werden, wenn dies bei Vorliegen von Kontraindikationen zur OP erforderlich ist.
Tab. 5: OP-Indikationen bei asymptomatischen Patienten |
Alter < 50 Jahre |
Serumkalzium > 0,2 mmol/l oberhalb der Norm |
Kreatininclearance < 60 ml/min |
Knochendichte T-Score < -2,5 |
Kalziumausscheidung > 400 mg/Tag im 24 h Urin |
OP-Vorbereitung
Diese beinhaltet das Achten auf eine ausreichende Flüssigkeitszufuhr und die Durchführung einer Lokalisationsdiagnostik. Eine kalziumarme Diät ist nicht erforderlich. Die Vitamin-D-Substitution bei Vorliegen eines Mangels wird empfohlen [4–6].
Bildgebende Verfahren
Die Lokalisationsdiagnostik dient nicht der Diagnosestellung des primären HPT, sondern der Operationsplanung. Ein Negativergebnis in der Bildgebung ist kein Grund, eine indizierte Operation nicht durchzuführen. Die Exploration durch einen erfahrenen endokrinen Chirurgen führt auch in diesen Fällen zu gleichwertigen Ergebnissen, 28 % können selbst bei doppelt negativer Lokalisationsdiagnostik durch Einsatz von intraoperativem PTH-Monitoring als unilaterale Eingriffe erfolgen [12].
Sonografie
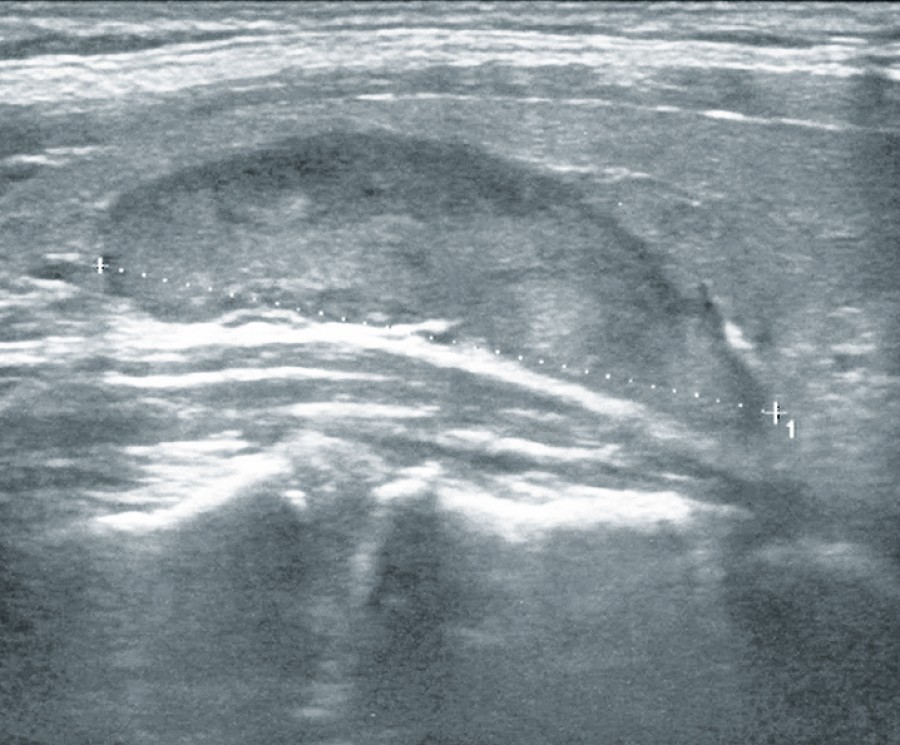
Die Ultraschalluntersuchung stellt in der Lokalisationsdiagnostik vergrößerter Nebenschilddrüsen aufgrund ihrer relativen Kostengünstigkeit und breiten Verfügbarkeit die Standarduntersuchung dar. Mittels Sonografie kann gleichzeitig auch die in diesem Zusammenhang sinnvolle Untersuchung der Schilddrüse durchgeführt werden. Der Patient wird in Rückenlage untersucht. Während sich normal große Nebenschilddrüsen nicht darstellen lassen, zeigen sich adenomatöse Nebenschilddrüsen zumeist als homogene, solide hypoechogene Strukturen (Abb. 1). Kopfdrehung des Patienten zur Gegenseite oder Schlucken erleichtern die Darstellung vergrößerter Nebenschilddrüsen mit einer Lage hinter dem Kehlkopf oder der Speiseröhre. Der positive Vorhersagewert ist mit 93 % hoch. Die Sensitivität ist jedoch abhängig vom Untersucher und variiert entsprechend deutlich zwischen 48 % und 89 %. Die gepoolte Sensitivität liegt bei 76 % [13].
MiBi-Szintigrafie
Die Technetium Tc 99m-Sestamibi-Szintigrafie bietet vor allem bei einem negativen Ultraschallergebnis den Vorteil des möglichen Nachweises bzw. Ausschlusses von erkrankten Nebenschilddrüsen in untypischer Lage. Die Sensitivität beim multiglandulären HPT ist eher niedrig. In Kombination haben Ultraschall und Sestamibi eine höhere Treffgenauigkeit und Sensitivität. SPECT und SPECT-CT sind der planaren Sestamibi-Szintigrafie mit einer gepoolten Sensitivität von 78,9 % und einem positiven Vorhersagewert von 90,7 % deutlich überlegen [13].
PET-CT
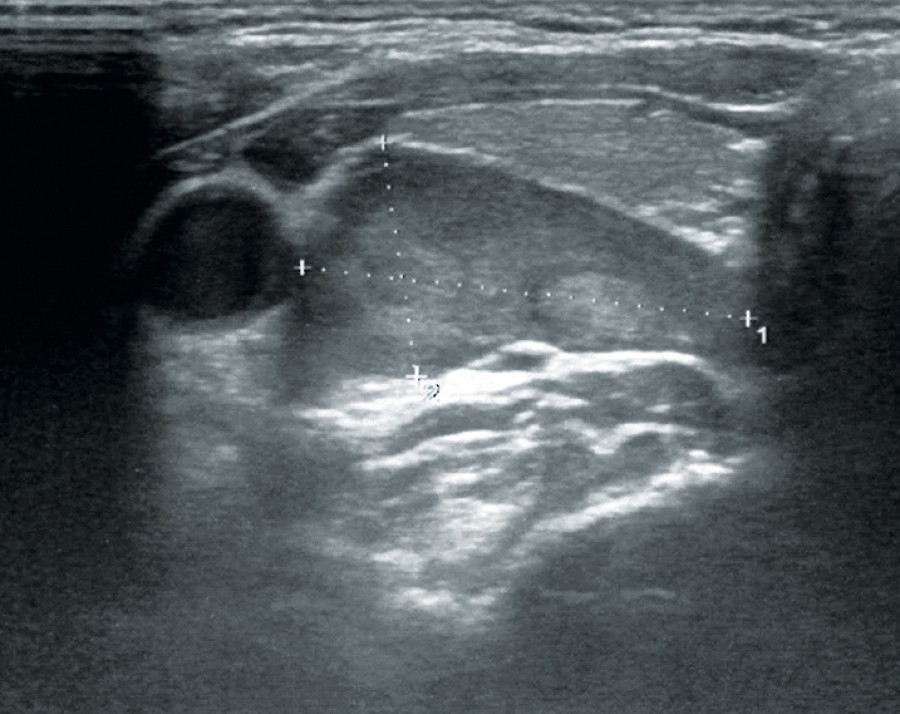
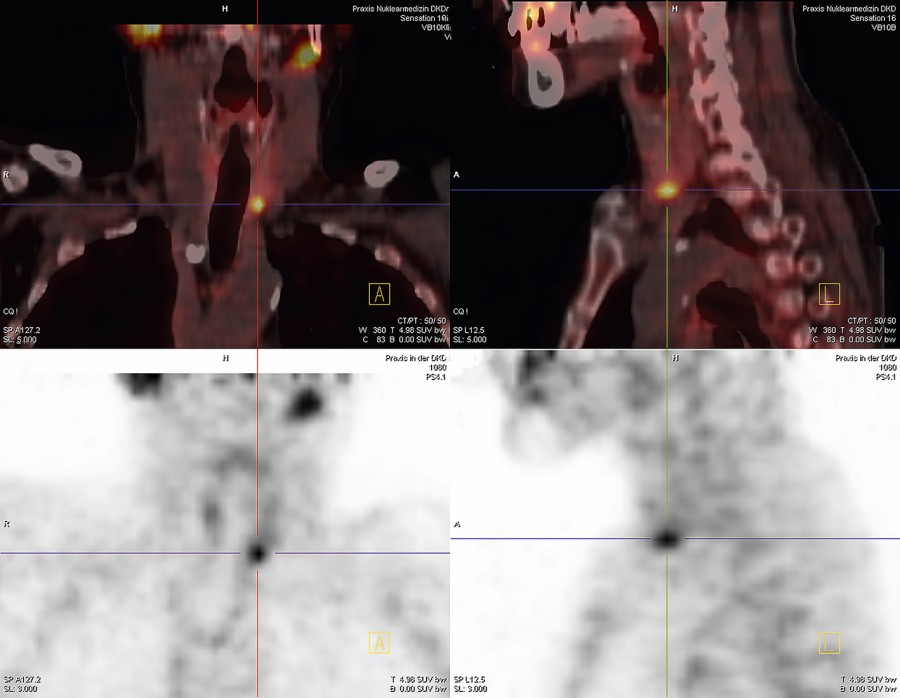
Positronen-Emissions-Tomografien, z. B. mit C11-Methionin oder F18-Methylcholin, weisen eine hohe Sensitivität und Spezifität auf (F18-Methylcholin (95 %/ 95 %) [14]), sind aber nur in wenigen Zentren verfügbar und finden deshalb selten Verwendung in der initialen Bilddiagnostik. Sie können aber insbesondere vor einem Rezidiveingriff zur Lokalisation eines NSD-Adenoms hilfreich sein (Abb. 2).
4D CT/MRT
Diese relativ neue Variante der konventionellen 3D-Bildgebung wird um die zusätzliche „Dimension“ der unterschiedlichen Kontrastmittelperfusion von Geweben über die Zeit ergänzt. Durch Unterschiede in ihrem Wash-out-Verhalten gegenüber jenem von anderen Strukturen lassen sich pathologische Nebenschilddrüsen in multiplanaren Aufnahmen zur Darstellung bringen.
OP-Technik
Die Entfernung einer Nebenschilddrüse ist zumeist ein recht einfacher operativer Eingriff. Er setzt allerdings ein genaues Verständnis des Chirurgen von Embryologie und Anatomie der Nebenschilddrüsen voraus, die Kenntnis ihrer Lagevariationen und das Wissen über das optimale Vorgehen, wenn er sie gefunden hat. Devaskularisierte normale Nebenschilddrüsen sollten korrekt erkannt und fachgerecht autotransplantiert werden, um einen Hypoparathyreoidismus zu vermeiden. Normale Nebenschilddrüsen müssen sicher von hyperplastischen, neoplastischen oder malignen unterschieden werden können. Die dafür nötige Expertise lässt sich nur durch eine entsprechende Ausbildung, viel Erfahrung und stetige Selbstevaluierung erlangen. Die Erfolgsrate von Chirurgen, die weniger als zehn Nebenschilddrüsenoperationen im Jahr durchführen, ist niedriger als jene von erfahreneren Chirurgen. Die Anzahl durchgeführter Operationen korreliert negativ mit Komplikationsrate, Kosten und Aufenthaltsdauer [15].
Neuromonitoring
Die Verwendung eines Neuromonitorings hat sich mittlerweile auch bei Eingriffen an den Nebenschilddrüsen weitestgehend durchgesetzt. Als Elektromyografie des M. vocalis ermöglicht es dem Chirurgen eine jederzeitige Aussage über die Funktionalität des N. laryngeus recurrens. Geschützt wird ein Stimmbandnerv in erster Linie durch die Erfahrung des Chirurgen und die Verwendung einer Lupenbrille. Insbesondere ist jedoch bei einem geplanten beidseitigen Vorgehen eine Aussage über den Funktionserhalt des gesamten nervalen Leitungssystems der ersten Seite mittels einer Ableitung am N. vagus wichtig, um die drohende Gefahr einer beidseitigen Parese sicher ausschließen zu können. Die HNO-Untersuchung der Stimmlippen vor und nach dem Eingriff ist weiterhin als Standard zu sehen. Das Vagusmonitoring ist jedoch hochspezifisch, und bei einer konstant regelrechten Signalableitung während des Eingriffs kann von einer normalen Stimmlippenbeweglichkeit ausgegangen werden.
Minimalinvasive Parathyreoidektomie (MIP)
Etwa 85 % der Patienten mit PHPT haben ein solitäres Nebenschilddrüsenadenom, dessen Entfernung zu einer dauerhaften Heilung führt. Verschiedene Operationsmethoden wurden entwickelt, um den Eingriff zu rationalisieren und Eingriffsrisiken zu minimieren. Diese Methoden werden unter dem Begriff minimalinvasive Parathyreoidektomie (MIP) zusammengefasst. Minimalinvasive Techniken erfordern weniger Präparation und damit OP-Trauma, sorgen für eine raschere Erholung, reduzieren postoperative Beschwerden und kommen mit einem kleineren Hautschnitt aus.
Intraoperative Messung des Parathormons (PTH-Assay)
Zusammen mit der präoperativen Lokalisationsdiagnostik schafft die intraoperative Parathormonbestimmung die Voraussetzung für die minimalinvasive Parathyreoidektomie. Unter Nutzung der kurzen Halbwertszeit von Parathormon im Blut von etwa vier Minuten wurden verschiedene Kriterien für die intraoperative Vorhersage des Therapieerfolges entwickelt. Die breiteste Anwendung finden die von der Universität Miami entwickelten so genannten „Miami-Kriterien“: Diese Kriterien sind erfüllt bei einem Abfall des intraoperativen PTH von ≥ 50 % gegenüber dem höchsten präoperativ oder vor der Exzision gemessenen Wert, zehn Minuten nach Resektion des vermuteten solitären Adenoms. Die Nichterfüllung macht eine weitere Exploration erforderlich. Durch die intraoperative PTH-Bestimmung und Anwendung kinetischer Kriterien liegt die Erfolgsrate einer minimal-invasiven Parathyreoidektomie bei 97 %–99 % [16].
Einseitige Exploration, Fokussierte Parathyreoidektomie
Ob es sich um ein solitäres Adenom handelt, kann unter Zuhilfenahme des Scoring Modells nach Kebebew et al. auch präoperativ vorhergesagt werden, und bei Vorliegen von mindestens drei der fünf Kriterien kann eine einseitige Exploration oder fokussierte Parathyreoidektomie auch ohne intraoperative Parathormonbestimmung erfolgen [17], siehe Tab. 7.
Tab. 7: Scoring-Modell zur Vorher- sage eines Einzel-Adenoms nach Kebebew et al. [17] |
S-Kalzium ≥ 3 mmol/l |
iPTH Wert ≥ 2-fache der oberen Norm |
1 vergrößerte Nebenschilddrüse in der Sonografie |
1 vergrößerte Nebenschilddrüse in der Mibi-Szintigrafie |
Konkordante Befunde in Sonografie und Mibi-Szintigrafie |
Beidseitige zervikale Exploration (BCE)
Die früher als Goldstandard geltende beidseitige Exploration ist weiterhin angezeigt bei negativer, diskordanter oder uneindeutiger Bildgebung sowie bei einer Mehrdrüsenerkrankung in der präoperativen Lokalisationsdiagnostik (etwa 30 %). Beim renalen HPT und dem MEN1-Syndrom liegt fast grundsätzlich eine Vier- bzw. Mehrdrüsenhyperplasie vor, es besteht daher die absolute Notwendigkeit der beidseitigen Exploration. Beim MEN1 können mitunter zahlreiche überzählige Nebenschilddrüsen vorliegen. Unter Umständen ist auch bei konkordanter Bildgebung das Risiko für eine Mehrdrüsenerkrankung erhöht und eine beidseitige Exploration ratsam, wie etwa bei Lithiumeinnahme oder zervikaler Bestrahlung in der Anamnese, Non-MEN familiärem HPT oder sporadischem primären HPT bei Kindern und jungen Erwachsenen (Tab. 8).
Tab. 8: Indikationen für eine bilaterale zervikale Exploration (BCE) |
Absolute Indikationen |
- Negative, diskordante oder unein- deutige Befunde in der präoperativen Bildgebung - Hinweis für das Vorliegen einer Mehrdrüsenerkrankung in der präoperativen Bildgebung - MEN1-assoziierter primärer HPT - Renaler HPT (sekundär, tertiär) |
Relative Indikationen |
- MEN2-assoziierter und Non-MEN familiärer HPT - Fehlende Möglichkeit zur intraope- rativen PTH-Messung - Lithiuminduzierter HPT - Strahleninduzierter HPT - Sporadischer PHPT bei Kindern und jungen Erwachsenen |
Schnellschnitt
Die intraoperative Schnellschnittuntersuchung ermöglicht die definitive Bestätigung von Nebenschilddrüsengewebe. Dies kann dem Chirurgen bei der gelegentlich schwierigen Unterscheidung zwischen Nebenschilddrüsengewebe und Schilddrüsen- oder lymphatischem Gewebe hilfreich sein. Die Unterscheidung einer hyperplastischen Nebenschilddrüse vom Nebenschilddrüsenadenom ist im Schnellschnitt nicht möglich. Selbst die Unterscheidung vom sehr seltenen Karzinom ist schwierig und muss bei Planung und Durchführung einer Operation klinisch getroffen werden.
Kryokonservierung
Das operative Vorgehen bei der Vierdrüsenhyperplasie als subtotale Resektion mit Belassen eines kleinen Nebenschilddrüsenrests in situ oder als totale Parathyreoidektomie mit oder ohne Autotransplantation (meist in den M. brachioradialis) birgt das Risiko eines permanenten Hypoparathyreoidismus bzw. eines vollständigen Verlustes der Parathormonproduktion. Die Kryokonservierung von Nebenschilddrüsengewebe in Flüssigstickstoff bei -180°C bietet in solchen Fällen die Möglichkeit zur Replantation mit guten Ergebnissen.
Autotransplantation
Bei Devaskularisierung von Nebenschilddrüsen im Rahmen einer Exploration oder einer Schilddrüsenoperation werden diese zerkleinert in eine Muskeltasche des ipsilateralen M. sternocleidomastoideus transplantiert. Im Rahmen einer Operation beim MEN1 oder beim renalen Hyperparathyreoidismus erfolgt die Autotransplantation meist in den Unterarm (M. brachioradialis).
Replantation
Die nur sehr selten erforderliche Replantation von kryokonserviertem Nebenschilddrüsengewebe wird in Lokalanästhesie in den Unterarm (M. brachioradialis) vorgenommen. Im Falle eines Hyperparathyreoidismus-Rezidivs kann Gewebe von dort auch mit wenig Aufwand wieder entnommen werden.
OP-Ausmaß
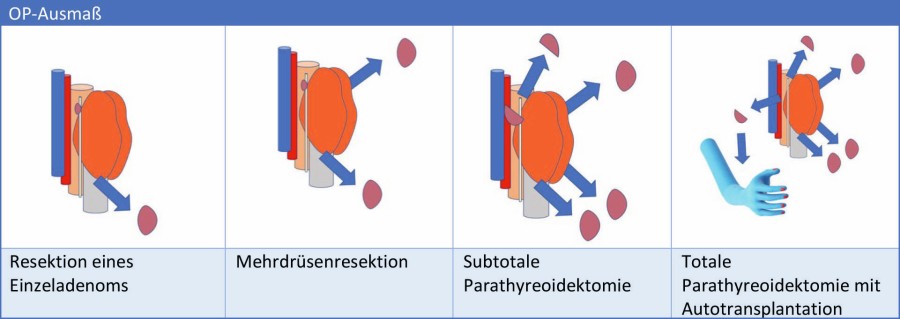
Dem primären HPT liegt in 85 % der Fälle ein solitäres Adenom zugrunde, dessen Entfernung zur dauerhaften Heilung führt. Der Eingriff kann bei entsprechendem Hinweis in der präoperativen Diagnostik als fokussierte Parathyreoidektomie minimalinvasiv vorgenommen werden. Dem sporadischen HPT kann darüber hinaus ein Doppeladenom oder eine Mehrdrüsenhyperplasie zugrunde liegen. Im Rahmen einer beidseitigen Halsexploration werden alle vergrößerten Nebenschilddrüsen entfernt. Beim HPT im Rahmen eines MEN 1-Syndroms und beim renalen HPT liegt fast grundsätzlich eine Hyperplasie sämtlicher Nebenschilddrüsen (vier oder mehr) vor. Beim MEN 1 erfolgt meist eine subtotale Resektion unter Belassen eines kleinen Nebenschilddrüsenrests in situ. Beim MEN 2a kann ein Adenom oder eine Mehrdrüsenhyperplasie vorliegen, das OP-Ausmaß orientiert sich am Befund. Beim renalen HPT wird die Operation mit gleich guten Ergebnissen als subtotale oder totale Parathyreoidektomie geführt, mit oder ohne Autotransplantation (Abb. 3).
Aktuelle Entwicklungen
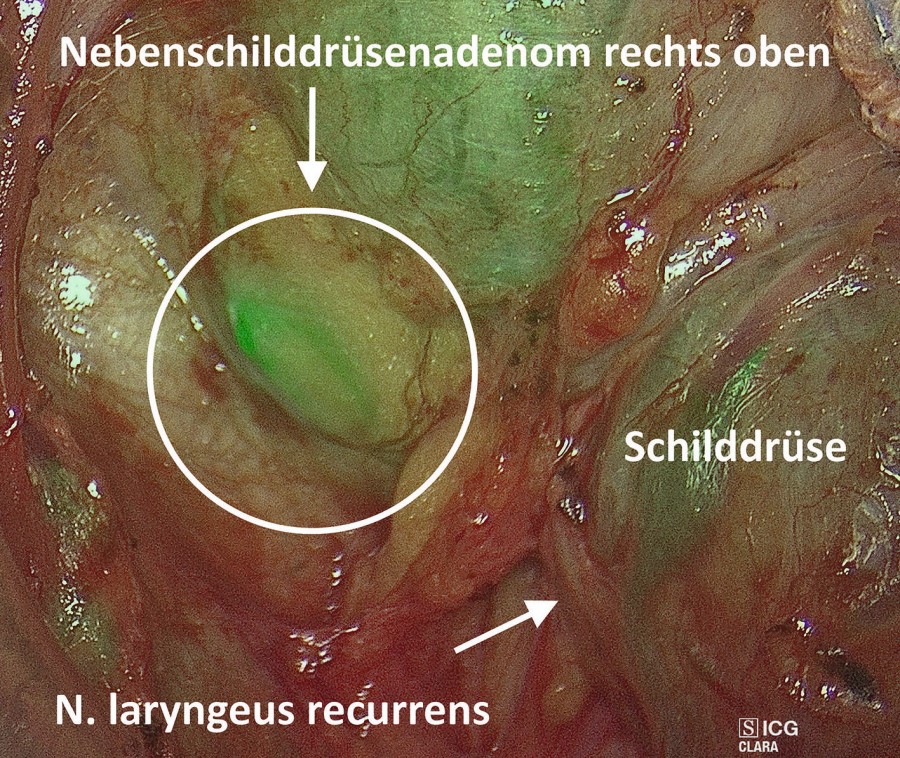
Intraoperative Fluoreszenzangiografie mit Indocyaningrün (ICG-FA) und Autofluoreszenz (AF) zur Identifizierung von Nebenschilddrüsen
AF und ICG-FA zeigen vielversprechende, wenn auch unterschiedliche Ergebnisse bei der intraoperativen Darstellung von Nebenschilddrüsen. Die ICG-FA (siehe Abb. 4) erlaubt eine einfache, rasche und reproduzierbare Beurteilung der Durchblutungssituation von Nebenschilddrüsen und damit ihrer Vitalität und Funktionalität. Aktuelle Daten weisen auf ihren Nutzen zur Verringerung des postoperativen Hypoparathyroidismus nach Schilddrüsen- und Nebenschilddrüseneingriffen hin. Weitere randomisierte Studien sind erforderlich [18].
Endoskopische Operationen
Eingriffe über alternative Zugangswege mit dem Ziel der Vermeidung von Narben am Hals werden in spezialisierten Zentren unter Studienbedingungen durchgeführt. Sie sind jedoch ob ihres Operationstraumas alles andere als „minimalinvasiv“ und vermögen daher bislang wenig zu überzeugen.
Alkoholablation
Die ultraschallgesteuerte perkutane Instillation von Alkohol in ein Nebenschilddrüsenadenom wird mit variablen Ergebnissen bei Vorliegen von Kontraindikationen zur OP eingesetzt. Eine langfristige Normalisierung des Kalziumspiegels wird nicht einheitlich beobachtet. Stimmbandlähmungen können durchaus verursacht werden.
HIFU (Hochfrequenz-Ultraschall-Ablation)
Eine kleine Studie zeigte eine Senkung des Kalziumspiegels bei einer Mehrheit der Patienten durch HIFU-Ablation von Nebenschilddrüsen, erzielte jedoch keine Heilung. Sie wies ein bedenkliches Risikoprofil auf, einschließlich einer Stimmbandlähmung in 23 % der Fälle [19].
Maschinelles Lernen (ML) zur Identifizierung einer Mehrdrüsenerkrankung (MGD)
Maschinelles Lernen findet in vielen Bereichen zunehmend Verwendung. Durch das Erkennen von Mustern in vorliegenden Datenbeständen sind IT-Systeme in der Lage, eigenständig Vorhersagen zu treffen. In der Nebenschilddrüsenchirurgie stellt ML einen Forschungsansatz für optimierte OP-Planung durch präoperative Unterscheidung singulärer Adenome von einer Mehrdrüsenerkrankung dar [20].
Nachsorge
Nach einer Parathyreoidektomie erfolgt eine Nachbeobachtung unter stationären Bedingungen. Serumkalzium und Parathormon werden beim primären HPT am Tag nach der Operation bestimmt. Beim renalen HPT werden engmaschigere Kontrollen der Serumelektrolyte z. B. mittels Blutgasanalyse durchgeführt und die weitere Behandlung erfolgt interdisziplinär mit der Nephrologie.
Zeichen einer akuten Nachblutung – insbesondere eine zunehmende Schwellung, Stimmveränderung, Atemnot, Schluckstörung, Angst – ziehen eine umgehende chirurgische Revision nach sich und können im Extremfall eine Wunderöffnung noch auf der Station erforderlich machen. Wenngleich Nachblutungen nicht zuletzt durch den Einsatz thermischer Versiegelungsgeräte mittlerweile sehr selten geworden sind, spricht die potenzielle Lebensbedrohlichkeit und die Möglichkeit des Auftretens auch nach mehr als 24 Stunden für den zweitägigen stationären Nachbeobachtungszeitraum [4].
Darüber hinaus können Symptome der Hypokalzämie wie Taubheitsgefühl oder Kribbeln um den Mund oder in den Extremitäten abgefragt und Patienten in die bedarfsweise Steigerung der Kalziumeinnahme eingewiesen werden.
Nach jedem Eingriff erfolgt obligat eine HNO-ärztliche Kontrolle der Stimmbandfunktion. Bei einem Hypoparathyreoidismus, insbesondere nach beidseitiger Halsexploration, begleitender Schilddrüsenoperation oder nach Mehrdrüsenresektionen, sollte Kalzium und aktives Vitamin D gegeben und Serumkalzium sowie Parathormon in der Folge kontrolliert werden. Wichtig ist hierbei die Informationsweitergabe des Endokrinen Chirurgen an jene, die die weitere Behandlung übernehmen. Kontrollen zum Ausschluss eines Rezidivs sollten nach sechs Monaten, danach einmal jährlich erfolgen.
Fazit
- Der primäre Hyperparathyreoidismus ist eine relativ häufige endokrine Erkrankung, die Diagnose wird laborchemisch gestellt. Eine definitive Therapie ist nur durch Operation möglich. Eine Vorstellung beim Endokrinen Chirurgen zur Diskussion einer operativen Therapie sollte bei allen Patienten mit einem primären HPT erwogen werden.
- Die Indikation zur Nebenschilddrüsenoperation wird in der Regel interdisziplinär gestellt. Eine Zentrumsbildung z. B. in Kliniken, in denen mehrere an der Diagnostik und Behandlung beteiligte Fachdisziplinen vertreten sind, kann dabei von Vorteil sein.
- Die Lokalisationsdiagnostik erfolgt im Rahmen der OP-Planung und basiert auf einer Ultraschalluntersuchung, meist in Verbindung mit einer MIBI-Szintigrafie. Dabei soll auch eine Untersuchung der Schilddrüse stattfinden.
- Die für die Nebenschilddrüsenchirurgie nötige Expertise lässt sich nur durch eine entsprechende Ausbildung und Erfahrung erlangen. Grad der Spezialisierung und Anzahl der laufend durchgeführten Eingriffe des einzelnen Chirurgen korrelieren positiv mit der Heilungsrate nach Parathyreoidektomie und negativ mit Komplikationshäufigkeit, Kosten und stationärer Aufenthaltsdauer.
Ansprechpartner für die Autoren:Dr. med. Thomas Burgstaller, Chefarzt Endokrine Chirurgie, E-Mail: thomas.burgstaller@helios-gesundheit.de, DKD Helios Klinik Wiesbaden GmbH
1alle: DKD Helios Klinik Wiesbaden GmbH
Die Literaturhinweise finden Sie am Ende dieser Seite unter „Artikel herunterladen“ in der PDF-Version dieses Artikels.
Multiple Choice-Fragen
Die Multiple Choice-Fragen zu dem Artikel „Chirurgie der Nebenschilddrüsen: Aktuelle Diagnostik und Therapie“ von Dr. med. Thomas Burgstaller et al. finden Sie im PDF am Ende dieser Seite unter „Artikel herunterladen“ und im Mitglieder-Portal (https://portal.laekh.de). Die Teilnahme zur Erlangung von Fortbildungspunkten ist ausschließlich online über das Mitglieder-Portal vom 25. Dezember 2021 bis 24. Juni 2022 möglich. Die Fortbildung ist mit zwei Punkten zertifiziert. Mit Absenden des Fragebogens bestätigen Sie, dass Sie dieses CME-Modul nicht bereits an anderer Stelle absolviert haben. Dieser Artikel hat ein Peer-Review-Verfahren durchlaufen. Nach Angaben der Autoren sind die Inhalte des Artikels produkt- und/oder dienstleistungsneutral, es bestehen keine Interessenkonflikte.