Dr. med. Kira Wolff1, Dr. med. Therese Kienle1,2, Dipl.-Psych. Kirsten Zabel1,3, M.Sc. Carolin Haas4, Dr. Caroline Oehler5, Prof. Dr. med. Jochen Gensichen4, Prof. Dr. Ulrich Hegerl1,5, Dr. med. Sabine Köhler6, Prof. Dr. med. Andreas Reif1
Wie im ersten Teil dieser Artikelserie dargestellt (siehe HÄBL 06/2021, S. 347ff.), sind unipolare Depressionen sehr häufige Erkrankungen, an denen jedes Jahr ca. fünf Millionen Menschen in Deutschland leiden. Depressionen sind allerdings bezüglich Schwere und Krankheitsverlauf extrem heterogen und entsprechend erfolgt auch die Behandlung in ganz verschiedenen Behandlungssettings. Je nach Schweregrad und Krankheitsstadium wechselt der Patient zwischen den unterschiedlichen Sektoren, was eine enge Abstimmung und gute Vernetzung zwischen den unterschiedlichen Behandlungsbereichen erforderlich macht.
Probleme der Unter- bzw. Überversorgung verkomplizieren die Versorgung von an Depressionen leidenden Patienten, zumal die Behandlungspfade nicht gesteuert sind. In diesem Kontext sind sogenannte „stepped care“-Ansätze sinnvoll, also eine bedarfsangemessene, gestufte Versorgung je nach Schweregrad und Krankheitsphase. Im folgenden Artikel sollen die unterschiedlichen Behandlungssettings mit besonderem Augenmerk auf den Schnittstellen dargestellt werden, bevor dann ein gestuftes „stepped care“-Versorgungsmodell – analog des von der DGPPN7 generell für psychische Erkrankungen vorgeschlagenen Modells – diskutiert wird.
Analog zur sog. „patient journey“ möchten wir mit der Darstellung des primärärztlichen Versorgungsbereichs beginnen.
Allgemeinmedizinisches Behandlungssetting in der Depressionsversorgung
Die Allgemeinmedizin nimmt aufgrund des hausärztlichen Vertrauensverhältnisses und der Häufigkeit depressiver Erkrankungen eine zentrale Rolle in der Depressionsversorgung ein. Die Diagnosestellung einer ersten depressiven Episode erfolgt in ca. 60 % der Fälle hausärztlich und nur in 12 % der Fälle fachspezifisch. Die Hausärzte sind bei weiteren 15 % der Patienten zumindest an der Diagnosestellung beteiligt [1–2]. Die Hälfte der so diagnostizierten Patienten wird anschließend ausschließlich allgemeinmedizinisch versorgt, und nur ein Fünftel fachspezifisch überwiesen. Der Großteil aller an Depressionen leidenden Patienten erhält, zumindest unter Beteiligung, eine hausärztliche Behandlung [3].
Depressiv Erkrankte, die in einer hausärztlichen Praxis vorstellig werden, klagen oft zunächst über unspezifische körperliche Missempfindungen (z. B. Schlafstörungen, Abgeschlagenheit und Müdigkeit) oder Schmerzsymptome, nicht jedoch über eine primäre psychische Symptomatik [4–5], was die Relevanz einer guten allgemeinärztlichen Diagnostik in diesem Bereich unterstreicht. Etwa die Hälfte aller Betroffenen mit depressiver Symptomatik erhält allerdings eine unspezifische („sonstige“ F32/3.8, „nicht näher bezeichnete“ F32/3.9) Depressionsdiagnose, wovon 80 % hausärztlich gestellt sind. Diese Quote sollte reduziert werden, da unspezifische Depressionsdiagnosen die Gefahr einer unzureichenden Behandlung gemäß S3-Leitlinien mit sich bringen [1–3].
Grundsätzlich kann die Allgemeinmedizin als erste Anlauf- und zentrale Schnittstelle leichte und mittelschwere Depressionen behandeln, sollte jedoch z. B. bei einer schweren depressiven Störung mit akuter Suizidalität oder bei psychotischen Merkmalen fachspezifische Kollegen hinzuziehen [4]; wann dies geschehen soll, ist u. a. in der revidierten NVL-Depression genauer spezifiziert8. Studien zeigen, dass etwa die Hälfte aller Menschen, die durch Suizid verstarben, in den vier Wochen vor ihrem Tod noch Kontakt zur Primärversorgung hatten [6–7]. Hausärzte tragen damit als erste Ansprechperson eine besondere Verantwortung, Depressionen (und damit ein dramatisch erhöhtes Suizidrisiko) rechtzeitig zu erkennen und partizipativ eine passende Behandlung in die Wege zu leiten. Bei neu aufgenommenen Patienten und Patientinnen und auch bei Menschen mit chronischen körperlichen Erkrankungen sollten daher in der hausärztlichen Praxis zunächst folgende kurze Fragen gestellt werden (Sensitivität 96 %, Spezifität 57 %): „Fühlten Sie sich im letzten Monat häufig niedergeschlagen, traurig, bedrückt oder hoffnungslos?“ sowie „Hatten Sie im letzten Monat deutlich weniger Lust und Freude an Dingen, die Sie sonst gerne tun?“. Sofern eine Frage bejaht wird, sollte eine ergänzende Exploration z. B. mittels der deutschen Version des Gesundheitsfragebogens für Patienten (PHQ-D) erfolgen [8].
Neben einer psychopharmakologischen Therapie und supportiven Gesprächen kann eine allgemeinmedizinische Depressionsbehandlung im Rahmen der psychosomatischen Grundversorgung auch niedrigintensive Interventionen mit Elementen der kognitiven Verhaltenstherapie abdecken, wie bspw. Psychoedukation, Hilfe bei der Mobilisierung von Ressourcen und sozialer Unterstützung, regelmäßiges Monitoring und Förderung des Krisen- und Selbstmanagements [2, 8]. Einige dieser Interventionen können in der Praxis auch im Rahmen des Case-Managements an nicht-ärztliche Fachkräfte delegiert werden [9]. Digitale Gesundheitsanwendungen können ein weiterer Baustein in einem solchen Stufenplan der Depressionsbehandlung sein.
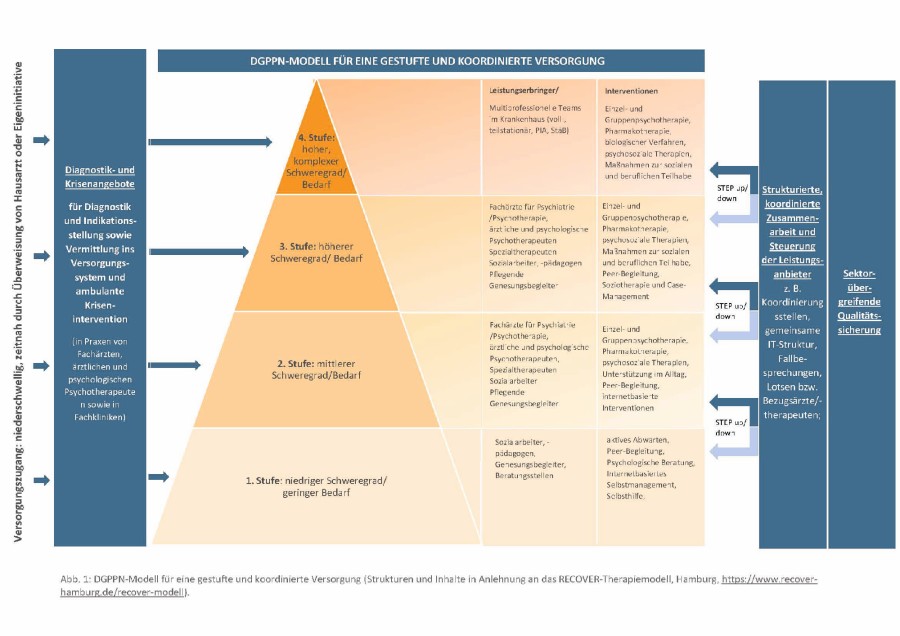
Abb. 1: DGPPN-Modell für eine gesteuerte und koordinierte Versorgung
Digitale Gesundheitsanwendungen (DiGA) in der Depressionstherapie
In der jüngsten Auflage (2017) der NVL-S3-Leitlinie „Unipolare Depression“ werden „technologiegestützte psychosoziale Interventionen“ im Kapitel zu niederschwelligen psychosozialen Interventionen beschrieben, die in Zukunft vermutlich eine größere Bedeutung bekommen werden [10]. Dies entspringt auch einer zunehmend guten Evidenzlage, beruhend auf einer Vielzahl kontrollierter Studien der jüngeren Zeit.
Digitale Gesundheitsanwendungen in der Depressionsbehandlung sind aktuell meist browserbasierte Anwendungen, bei denen Patienten mit Depression über ein Login auf bestimmte Inhalte und Funktionen zugreifen können. Üblicherweise orientieren sich die Inhalte an der kognitiven Verhaltenstherapie (KVT) und bieten eine Mischung aus Psychoedukation, Anleitung zu entsprechenden Übungen und Selbstmonitoringkomponenten zur Beobachtung der eigenen Symptomatik.
Ein wichtiger Vorteil gegenüber klassischen Selbsthilfebüchern besteht darin, dass Inhalte in verschiedenen Formaten dargestellt werden können; Audio oder Videos werden ergänzend zu schriftlichen Informationen eingesetzt. Dies kann besonders bei depressionsbedingten Konzentrationsproblemen für Patienten die Nutzung erleichtern. Zudem können die dargestellten Übungen durch interaktive Eingabemasken oder Quizze unterstützt werden. Erinnerungsfunktionen helfen dem Nutzer, aktiv zu bleiben, und auf Wunsch können Inhalte in einigen Interventionen direkt digital mit dem Behandler geteilt werden. Auf diesem Weg gelingt es, die aktive Beteiligung der Patienten am Genesungsprozess zu unterstützen und hilfreiche Anregungen orts- und zeitunabhängig zur Verfügung zu stellen.
Für Erwachsene mit leicht- bis mittelgradigen Depressionen liegt bereits eine Vielzahl guter Wirksamkeitsbelege für digitale Interventionen vor, wenn diese begleitet angeboten werden [11–13].
Begleitung bedeutet dabei, dass die Nutzung der Intervention durch medizinisches Fachpersonal (z. B. Haus-/Facharzt oder Psychotherapeut) in den regulär stattfindenden Terminen unterstützt wird. Motivierende Rückfragen zur Nutzung der Intervention erhöhen die Verbindlichkeit und bieten Raum, Verständnisprobleme zu klären und die Sicherheit der Behandlung zu gewährleisten. Die Begleitung kann dabei im persönlichen Kontakt, telefonisch oder asynchron über sichere E-Mail-/Chatkanäle erfolgen. In dieser Form können und sollten solche Interventionen als Ergänzung der Depressionsbehandlung in Betracht gezogen werden, besonders in Anbetracht der bestehenden Versorgungsengpässe. Seit Anfang 2020 ist dafür mit dem Digitale Versorgung-Gesetz (DVG) in Deutschland die Rechtsgrundlage geschaffen. In der Verordnung für Digitale Gesundheitsanwendung (DiGA) ist festgelegt, dass die Kosten für geprüfte DiGA durch gesetzliche Krankenkassen übernommen werden. Über einen Antragsprozess beim Bundesinstitut für Arzneimittel und Medizinprodukte (BfArM) werden sowohl die Evidenzbasis der Inhalte sowie die technische Integrität und die Umsetzung des Datenschutzes geprüft. Basierend auf den vorgelegten Wirksamkeitsnachweisen werden geeignete Interventionen anschließend vorläufig oder dauerhaft ins sogenannte DiGA-Verzeichnis (https://diga.bfarm.de/de/verzeichnis) aufgenommen.
Dort finden sich Informationen zum Anwendungsbereich, der Evidenzbasis sowie zu den mit der Verordnung verbundenen ärztlichen Tätigkeiten. So können Leistungserbringer schnell einen Überblick über verfügbare Interventionen gewinnen, die weit höherem Standard genügen müssen als die weitgehend ungeprüften Apps aus dem App-/PlayStore. Ein europäisch konsentiertes und in mehr als zehn Sprachen (inklusive arabisch) verfügbares Tool, das von der Stiftung Deutsche Depressionshilfe kostenfrei angeboten wird, ist das iFightDepression-Tool, dessen Wirksamkeit in einer randomisierten kontrollierten Studie gegenüber progressiver Muskelentspannung als aktiver Kontrolle nachgewiesen wurde [13].
Die Verordnung erfolgt dabei extrabudgetär über Muster 16 (Vordrucke der Kassenärztliche Bundesvereinigung für die vertragsärztliche Versorgung, Vordruckvereinbarung siehe Anlage 2 Bundesmantelvertrag BMV-Ä) und anhand der Pharmazentralnummer (zu finden im DiGA-Verzeichnis) und kann durch Ärzte und Psychotherapeuten ausgestellt werden.
Darüber hinaus besteht für Patienten, die bereits eine entsprechende Diagnose haben, die Möglichkeit, die DiGA bei ihrer Krankenkasse zu beantragen. Es kann also hier auch zu einer Anwendung der DiGA ohne Verordnung kommen.
Depressionsbehandlung durch niedergelassene (psychologische) Psychotherapeuten
Neben dem Hausarzt steht die ambulante Psychotherapie oft als erstes Glied in der Versorgungskette depressiver Erkrankungen, da sie nicht selten eigeninitiativ aufgesucht wird. Somit stellt die ambulante Psychotherapie häufig die erste fachspezifische Anlaufstelle und Behandlungsmaßnahme dar und nimmt im Behandlungsspektrum eine wichtige Schnittstelle ein. Seit ihrer Implementation in die Psychotherapierichtlinie des Gemeinsamen Bundesausschusses (G-BA) werden die psychotherapeutische Sprechstunde und die Akuttherapie als antragsfreie Leistungen niedrigschwellig durch Psychotherapeuten erbracht.
Die Therapeuten haben damit die Möglichkeit, den Patienten Kurzinterventionen zeitnah und bedarfsgerecht anbieten zu können, ohne eine langfristige Therapie beantragen zu müssen. Während probatorischer Sitzungen (in der Regel maximal fünf Sitzungen), die vor der eigentlichen Antragstellung für ambulante Psychotherapie durchgeführt werden, kann hier psychopathologische und psychotherapeutische Differenzialdiagnostik und Aufklärung über die Erkrankung und ihre Behandlungsmöglichkeiten erfolgen. Im Idealfall kann so die depressive Erkrankung früh diagnostiziert, einer Chronifizierung vorgebeugt werden und die Behandlung im ambulanten Setting enden.
Bei höherem Schweregrad und insbesondere bei schweren depressiven Episoden, dem Vorliegen von Suizidalität, vitaler Gefährdung (z. B. bei bipolarer Depression, durch komorbide organische Erkrankungen oder starke Gewichtsabnahme im Rahmen der Depression), komorbider Suchterkrankung oder psychotischer Symptomatik muss die Behandlung erweitert (parallele psychiatrische oder anderweitig fachärztliche ambulante Behandlung) oder über die Notwendigkeit eines Settingwechsels hin zu teilstationärer oder stationärer Behandlung informiert werden. An dieser Stelle kommt der ambulanten Psychotherapie eine wichtige Vermittlerrolle zu, nicht selten müssen zunächst Vorurteile abgebaut und der Patient für die nächsten Schritte motiviert werden. Idealerweise sollte an dieser Schnittstelle eine Übergabe an den Nach- bzw. Mitbehandler bezüglich Behandlungsindikation und -schwerpunkten stattfinden, um die bereits erhobenen Informationen effizient zu nutzen.
Meist kehrt der Patient nach erfolgreicher (teil)stationärer Behandlung in die ambulante Therapie zurück, nachdem er durch eine Reduktion der Symptomschwere die Voraussetzungen dafür wieder erfüllt. Vorteile der ambulanten Psychotherapie im Vergleich zu einer stationären Therapie sind die vergleichsweise niedrigen Kosten, die Erhaltung der Unabhängigkeit und Selbstständigkeit des Patienten und der Teilhabe in Alltag und Beruf.
Auch der Einbezug von Angehörigen und konsiliarischer Austausch lassen sich gut in die Behandlung integrieren. Trotz der hohen Relevanz der ambulanten Psychotherapie ist die Versorgungslage zumindest außerhalb großstädtischer Lebensräume und insbesondere für schwer oder komorbid Erkrankte oft unzureichend, trotz vereinzelter positiver Entwicklungen (z. B. Genehmigungen zu videobasierter Psychotherapie und antragsfreien Kurzinterventionen wie die psychotherapeutische Sprechstunde, die Akut- und die Gruppentherapie).
Im Auftrag des G-BA konnte in einem Gutachten festgestellt werden, dass mindestens 1.600 psychotherapeutische Praxissitze, vor allem in ländlichen und strukturschwachen Regionen, zusätzlich erforderlich sind. Gerade der ländliche Mangel an niedergelassenen Psychotherapeuten kann zu langen Wartezeiten führen, die zur Chronifizierung einer Depression und weiteren Gesundheitskosten beitragen.
Die Sicht des niedergelassenen Psychiaters
Neben Psychotherapie ist die zweite Säule der Depressionsbehandlung die Psychopharmakotherapie; bei schweren Depressionen sollten gemäß S3-Leitlinie beide Verfahren kombiniert angewendet werden. Fachärzte für Psychiatrie und Psychotherapie sind sowohl umfassend medizinisch-psychiatrisch wie auch psychotherapeutisch in einem Richtlinienverfahren ausgebildet. Ihr Tätigkeitsspektrum reicht im vertragsärztlichen Versorgungsbereich von der eher psychiatrisch diagnostisch ausgerichteten Versorgerpraxis mit sehr hoher Patientenzahl über die spezialisierte Praxis für bestimmte Krankheitsbilder (z. B. ADHS-Versorgung für Erwachsene, Demenzversorgung) bis hin zur ärztlich-psychotherapeutischen Praxis z. B. als Verhaltenstherapeut, tiefenpsychologischer Psychotherapeut oder Psychoanalytiker und neu auch ausgebildet in systemischer Therapie.
Die Grundkompetenz, beide Versorgungsformen – psychiatrisch UND psychotherapeutisch – anzubieten, bietet Kollegen mit einer hohen Patientenzahl die Möglichkeit, psychotherapeutische Interventionen indikationsgerecht einzusetzen. Es kommen dann insbesondere die Kurzinterventionselemente der Psychotherapie-Richtlinie, wie die psychotherapeutische Sprechstunde sowie die Akuttherapie, zum Einsatz. In den Praxen mit einem gemischten psychiatrisch-psychotherapeutischen Versorgungsangebot werden dann eher probatorische Sitzungen sowie Kurz- und Langzeitpsychotherapien und zunehmend auch Gruppentherapien angeboten. Dem schwerpunktmäßig psychotherapeutisch tätigen Facharzt für Psychiatrie und Psychotherapie ist es neben seiner psychotherapeutischen Arbeit möglich, seine Patienten auch medizinisch und insbesondere psychopharmakologisch zu versorgen.
Fachärzte der genannten Fachgruppe gehören in der vertragsärztlichen Bedarfsplanung zur Planungsgruppe „Nervenheilkunde“. Kollegen, die eine überwiegend psychotherapeutische Tätigkeit anstreben, zählen dann zu den ärztlichen Psychotherapeuten in einer eigenen Bedarfsplanungsgruppe zusammen mit den psychologischen Psychotherapeuten. Letztere leisten Versorgung durch die oben genannten psychotherapeutischen Methoden, allerdings ohne die medizinischen Kenntnisse, die der Facharzt im Rahmen seines Medizinstudiums mit nachfolgender Facharztweiterbildung erlernt. Für niedergelassene Fachärzte mit Psychotherapieschwerpunkt (einschließlich der Fachärzte für Psychosomatische Medizin und Psychotherapie) gelten viele der im vorherigen Absatz genannten Punkte ebenfalls.
Die Zugangswege zum niedergelassenen Psychiater sind ganz unterschiedlich: wie oben dargestellt, über Allgemeinärzte oder psychologische Psychotherapeuten, aber auch über den Direktkontakt durch die Patienten. In der Versorgungskette ist der niedergelassene Psychiater zwischen Allgemeinarzt und (teil-)stationärem Behandlungssystem positioniert. Für viele an einer psychischen Erkrankung leidenden Patienten sind niedergelassene Psychiater die primären und auch langjährigen ärztlichen Ansprechpartner. Sie begleiten den Patienten oft über mehrere Krankheits- und Lebensphasen.
Aufgrund dieser besonderen Stellung ist „Networking“ für niedergelassene Fachärzte nicht nur ein Modewort des digitalen Zeitalters, sondern die Basis für eine gelingende Patientenversorgung. Bestimmt kann die Arbeit auch als „Einzelkämpfer“ durchgeführt werden, jedoch ist die Arbeit im Netzwerk nicht nur befriedigender, sondern auch der Komplexität der heutigen Medizin angemessener. Aus dem Blickwinkel der niedergelassenen Psychiater im Praxisalltag ist eine Netzwerkpflege zu anderen Fachärzten zentral. Rein psychiatrisch-psychotherapeutisch geführte Praxen verfügen häufig über eigene Möglichkeit der Blutentnahme/-untersuchung und selten auch EKG-Diagnostik. Labor- und EKG-Untersuchungen sind für die Kontrolle unerwünschter Nebenwirkungen von Psychopharmaka essenziell. Können die Untersuchungen in der psychiatrischen Praxis nicht erfolgen, kommt diese Aufgabe in aller Regel dem Hausarzt zu, was die Relevanz einer exzellenten kollegialen Verbindung zu Hausarzt, Internist oder Labormediziner unterstreicht. Fachärzte (FÄ) für Neurologie gehören zu den engsten Kollegen der Psychiater.
Psychiatrische und neurologische Erkrankungsbilder treten vergesellschaftet auf. Häufig ist bei Erstauftreten einer psychischen Erkrankung eine Bildgebung (cMRT) über die radiologische Praxis im Netzwerk indiziert. Die FÄ für Endokrinologie werden zentral in der Versorgungskette, wenn Schilddrüsenerkrankungen und andere Stoffwechselstörungen diagnostiziert werden, die nicht selten mit psychischen Erkrankungen assoziiert sind. Für die Psychiater kann jedoch die Vernetzung mit FÄ aller Art grundlegend für das Gelingen der Behandlung und Patientenzufriedenheit sein; eine engere Zusammenarbeit besteht z. B. auch mit FÄ für HNO (beispielsweise bei Tinnitus), FÄ für Gynäkologie (peripartale psychische Erkrankungen), FÄ für Orthopädie (chronische Schmerzen) und FÄ für Dermatologie.
Ein weiteres grundlegendes Netzwerk wird mit benachbarten Berufsgruppen und Institutionen gebildet. Hier sind u. a. Psychologische Psychotherapeuten, Sozialberatung und Ergotherapie gemeint. Weiterhin besteht eine Zusammenarbeit mit den institutionellen Versorgern, wie psychiatrischen Institutsambulanzen der Kliniken, der stationäre Bereich der Fachabteilungen für Psychosomatik bzw. Psychiatrie und Psychotherapie, aber auch mit Seniorenheimen, Wohngruppen und Reha- Einrichtungen.
Kollegen, die sich auf ihrem Berufsweg aus dem „vertrauten Netz“ einer Klinik oder einem MVZ in die eigene Niederlassung entwickeln, sind aufgerufen, sich eigeninitiativ im ambulanten Setting zu vernetzen. Ein guter Kontakt zum stationären Versorgungsbereich sollte aufrechterhalten bzw. gesucht werden, nicht zuletzt um die Schnittstelle zum stationären Sektor in beide Richtungen (zur Einweisung, nach Entlassung) zu optimieren. Im Vertragsarztbereich sind bisher patientenzentrierte Teambesprechungen, in denen man sich fachübergreifend und „DSGVO-konform“ über Fragen austauschen kann, nicht systematisch etabliert.
Im Rahmen von Qualitätszirkeln sind in sehr vielen Regionen der Kassenärztlichen Vereinigungen allerdings Fallbesprechungen neben fachlicher Weiterbildung fachspezifisch auch für Neurologen, Psychiater, Nervenärzte, Psychosomatiker und Psychotherapeuten sowie Kinder- und Jugendlichenpsychiatern und -psychotherapeuten etabliert. Neben dem Eintritt als Mitglied in die jeweilige Kassenärztliche Vereinigung des Landes, Berufsverbände und Landesärztekammer ist daher Eigeninitiative im Networking gefragt. Im Zuge der Digitalisierung entstehen jedoch gerade für diesen Bedarf datensichere Möglichkeiten, Fachkompetenzen auf dem digitalen Weg zu bündeln.
Psychiatrische Institutsambulanzen (PIA)
Die PIA sind ein Sonderfall des psychiatrischen Versorgungssystems, der durch § 118 SGB V geregelt ist. Hier handelt es sich um an psychiatrische Kliniken angeschlossene Ambulanzen, in denen Patienten mit schwerer psychischer Erkrankung (durch Positivliste definiert, auf der auch schwere Depressionen zu finden sind) versorgt werden; gut eine Million Menschen werden pro Jahr in einer PIA behandelt. PIA haben die Verpflichtung eines Notfallversorgungsangebots rund um die Uhr; die Behandlungsleitung muss fachärztlich erfolgen und ein multiprofessionelles Team muss vorgehalten werden. Ziel der PIA ist es u. a. stationäre Aufenthalte zu verkürzen bzw. zu vermeiden, für schwer kranke Patienten die ambulante und die stationäre Behandlung besser zu verzahnen und ein Behandlungsangebot für Patienten zu machen, die im sonstigen ambulanten System nicht zurechtkommen. Der Zugang zur PIA soll durch eine fachärztliche Überweisung erfolgen oder unmittelbar im Anschluss an eine stationäre Therapie; obligat ist dies jedoch nicht und insbesondere im psychiatrischen Notfallsystem haben die PIA eine wichtige Aufgabe. Im Rahmen der Depressionsbehandlung bieten PIA häufig die Möglichkeit einer höherfrequenten psychiatrischen Behandlung in Kombination mit niedrigschwelligen psychotherapeutischen Interventionen einschließlich einer Reihe von gruppentherapeutischen Angeboten.
Tagesklinische Depressionsbehandlung
Die tagesklinische psychiatrische Behandlung versteht sich als Schnittstelle zwischen der ambulanten und der stationären Versorgung und implementiert wichtige Elemente des gestuften („stepped care“) und interdisziplinären („collaborative care“) Versorgungskonzepts bei der Behandlung von Patienten mit einer depressiven Erkrankung. Im Sinne eines gestuften Versorgungsansatzes kann das tagesklinische Angebot entweder an eine stationäre Behandlung anschließen, um die im Rahmen der Akuttherapie erfolgte Remission weiter zu verfestigen oder auf Zuweisung aus der ambulanten hausärztlichen oder psychiatrischen Versorgung erfolgen, um die Therapie bei fehlendem Ansprechen bezüglich der vertragsärztlich möglichen Interventionen auf der darauf folgenden höheren Intensitätsstufe fortzusetzen [2].
Die Behandlungsteams setzen sich aus Ärzten, Pflegern, Psychologen und zumeist Ergotherapeuten, Physiotherapeuten und Sozialdienstmitarbeitern zusammen. Ziel ist hierbei durch multimodale einzel- und gruppentherapeutische Angebote die Belastbarkeit, den Aktivitätenaufbau sowie die Tagesstrukturierung zu fördern, um den Wiedereintritt in den häuslichen wie auch beruflichen Alltag nachhaltig zu gewährleisten. Hierbei ist eine enge Vernetzung mit den Akteuren des ambulanten Versorgungssystems – psychiatrisch, psychotherapeutisch wie auch hausärztlich – notwendig, um die medikamentöse und psychotherapeutische Behandlung im Sinne einer Erhaltungstherapie weiter fortführen zu können und um somit Rückfälle zu vermeiden. Dieses interdisziplinäre Versorgungskonzept wird in der tagesklinischen Behandlung durch die Evaluation und Planung weiterführender medizinischer oder beruflicher rehabilitativer Maßnahmen komplettiert, zusätzlich erfolgt je nach Bedarf eine Vernetzung mit dem Arbeitsplatz des Patienten, um bereits während der tagesklinischen Behandlung eine schrittweise Wiedereingliederung in das Berufsleben zu planen.
Stationäre Depressionsbehandlung
Die stationäre Depressionsbehandlung ist die aufwendigste und intensivste Behandlungsform. Gemäß NVL-Leitlinie stellt Gefährdung durch Suizidalität eine Notfallindikation für eine stationäre Therapie dar; andere Indikationen sind schwerwiegende psychosoziale Faktoren und den Therapieerfolg massiv behindernde äußere Lebensumstände, Chronifizierungsgefahr und Therapieresistenz. Dementsprechend wurden, beginnend in den 1980er-Jahren, Schwerpunktstationen für Depressionsbehandlung entwickelt, die insbesondere auf schwer zu behandelnde und chronifizierte Depressionen abzielen [14].
Ein multimodales Therapieangebot, bestehend aus Pharmako-, Sozio- und Psychotherapie ist auf die Behandlung depressiver Erkrankungen abgestimmt und mit einem entsprechenden therapeutischen Milieu verbunden. Vorgehalten werden depressionsspezifische Psychotherapien (bspw. CBASP9, IPT10), optimierte Psychopharmakotherapie einschließlich Therapeutischem Drug Monitoring (TDM) und schnellwirksamen Antidepressiva (z. B. Esketamin) sowie idealerweise auch neurostimulatorische Verfahren wie rTMS11 und Elektrokonvulsionstherapie (EKT).
Vor allem die Vorhaltung der EKT als effektivstes Verfahren zur Behandlung der therapieresistenten Depression ist ein wertvoller Baustein in der Behandlungskette. Komplementäre Therapien, Sport und andere Bewegungsangebote, Psychoedukation und Angehörigenarbeit ergänzen das Portfolio der stationären Depressionsbehandlung. Eine enge Abstimmung mit dem ambulanten Behandlungsnetzwerk ist von hoher Bedeutung, um zum einen schnell bei Verschlechterung einer bestehenden Erkrankung intervenieren zu können, zum anderen aber auch, um die Folgebehandlung gut zu planen und einen Rückfall zu verhindern.
Gesteuerte und gestufte Versorgung für Patienten mit Depressionen
Die genannten Versorgungsangebote beziehen sich vor allem auf akut erkrankte Patienten; die Bereiche der rehabilitativen Medizin sind ausgenommen. Allerdings darf nicht unerwähnt bleiben, dass der rehabilitative Therapieansatz insbesondere bei der Depressionsbehandlung von Beginn an in die Akutbehandlung einfließt. Institutionelle rehabilitative Behandlung erfolgt zumeist im Rahmen der sog. Medizinischen Rehabilitation in psychosomatischen Kliniken unterschiedlicher Träger.
Die Steuerung der Zuweisung erfolgt über die Kostenträger, denn diese Leistungen müssen bei Renten- oder Krankenversicherung beantragt werden. Nicht selten steuert der Kostenträger selbst die Zuweisung zu einer medizinischen Rehabilitationsmaßnahme auch ohne Vernetzung zu den an der Akutbehandlung beteiligten Ärzten und Therapeuten. Aber auch die wichtigen Angebote der Selbsthilfe und der Patientenorganisationen fehlen in dieser Übersicht, was aber ihre Bedeutung keineswegs schmälern soll.
Es wird jedoch erkennbar, dass es in Deutschland ein sehr ausdifferenziertes Versorgungssystem für an Depressionen leidende Patienten gibt und eine hochqualitative Versorgung in der Breite ermöglicht. Die Nachteile sind jedoch der unkoordinierte Zugang und die nicht seltenen Schnittstellenverluste. Folge sind Unterversorgung, gerade bei schwer erkrankten Patienten, die Probleme haben, das komplexe System zu navigieren, aber auch Überversorgung bspw. durch die Durchführung von hochintensiven Angeboten bei dem Vorliegen von leichten Depressionen. Das Problem ist von den Kostenträgern als auch Leistungserbringern erkannt. So hat der G-BA in 2021 die ambulante Komplexbehandlung für Menschen mit schweren psychischen Erkrankungen geregelt, um eine multiprofessionelle und aufeinander abgestimmte Therapie zu ermöglichen. Bereits 2020 wurde ein Disease Management Programm (DMP) Depression beschlossen. Für beides sind jedoch Umsetzungs- und Finanzierungsfragen noch ungeklärt, so dass aktuell noch keine Angebote bestehen. Es kann jedoch erwartet werden, dass die Umsetzung der ambulanten Komplexbehandlung als auch des DMP Depression zu einer besseren und koordinierten Versorgung von Patienten mit Depressionen führen wird.
Die DGPPN hat ein Modell für eine gesteuerte und koordinierte Versorgung für psychische Erkrankungen erarbeitet (Abb. 1), das sich gut auf die Versorgung depressiver Erkrankungen anpassen lässt. In diesem Stufenmodell würden Patienten mit einer leichten bis mittelschweren, unkomplizierten Depression primär vom Allgemeinarzt mit niedrigintensiven und niedrigschwelligen psychosozialen Interventionen (Psychoedukation, geleitete Selbsthilfe und DiGA vorwiegend in Form von technologiegestützter kognitiver Verhaltenstherapie) behandelt.
Hinzu kommt bei mittelschweren Formen entweder eine medikamentös-antidepressive Therapie (Medikamente der ersten Wahl meist SSRI12, z. B. Citalopram), die der Allgemeinarzt selbst initiieren oder monitoren kann, oder die Veranlassung einer ambulanten Psychotherapie. Beim Vorliegen von schweren Depressionen, verkomplizierenden Faktoren, „red flags“ wie ausgeprägte Antriebsschwäche, psychotischen Symptomen, häufigen Rezidiven, Suizidversuchen in der Vorgeschichte als auch bei Nichtansprechen sollte die Überweisung zu einem niedergelassenen Facharzt erfolgen. Von diesem kann bei entsprechendem Schweregrad, Therapieresistenz oder komplexen Behandlungsbedarf weiter in das (teil-)stationäre Setting vermittelt werden.
Handlungsweisende Suizidalität ist in jedem Fall eine Notfallindikation für eine stationäre Einweisung, gegebenenfalls auch gegen den Willen des Patienten. Unbedingt ist die Kommunikation und die Koordination über die Behandlungssektoren hinweg sicherzustellen, nicht zuletzt da es sich bei Depressionen um länger anhaltende und häufig rezidivierende Erkrankungen handelt. Langfristiges Ziel der Depressionstherapie sollte Teilhabe und Wiederherstellung der sozialen und beruflichen Funktionsfähigkeit sein als auch das Vermeiden von Wiedererkrankung und Chronifizierung. Zum Erreichen dieses Ziels braucht es solche gestuften Behandlungsansätze, um die vorhandenen Ressourcen klug einzusetzen und langfristig eine optimale Behandlung depressiver Erkrankung zu gewährleisten.
Ansprechpartner für die Autoren: Prof. Dr. med. Andreas Reif, E-Mail: andreas.reif@kgu.de, Klinik für Psychiatrie, Psychosomatische Medizin und Psychotherapie, Universitätsklinikum Frankfurt – Goethe Universität, Frankfurt am Main
Die Literaturhinweise finden Sie am Ende dieser Seite unter „Artikel herunterladen“ in der PDF-Version dieses Artikels.
Fußnoten:
- Klinik für Psychiatrie, Psychosomatische Medizin und Psychotherapie, Universitätsklinikum Frankfurt – Goethe Universität, Frankfurt am Main
- Niedergelassen in eigener Praxis in Frankfurt am Main.
- Niedergelassen in eigener Praxis in Offenbach.
- Institut für Allgemeinmedizin, Klinikum der LMU, Campus Innenstadt, München
- Stiftung Deutsche Depressionshilfe
- Niedergelassen in eigener Praxis in Jena.
- Deutsche Gesellschaft für Psychiatrie und Psychotherapie, Psychosomatik und Nervenheilkunde e. V.
- Die NVL-S3 Leitlinie befindet sich derzeit in Revision; die Konsensuskonferenz fand im Dezember 2021 statt, das öffentliche Konsultationsverfahren steht jedoch noch aus. Aus diesem Grund sind in diesem Artikel keine konkreten Aussagen zitiert, und alle Verweise auf die Leitlinie sind unter dem Vorbehalt des ausstehenden Konsultationsverfahrens zu sehen
- Cognitive Behavioral Analysis System of Psychotherapy
- Interpersonelle Psychotherapie
- repetetive transkranielle Magnetstimulation
- Selektive Serotonin-Wiederaufnahme-Inhibitoren