Ausbau der Versorgung einer oft vergessenen Risikogruppe
Emilia Geiger (1), Doreen Blume (1), Prof. Dr. rer. nat. Stephanie Mehl (2,3,4), Larissa Lorey (5), Prof. Dr. med. Andreas Reif (5), Dr. phil. Joana Taczkowski (6), Prof. Dr. rer. nat. Silke Wiegand-Grefe (6), Prof. Dr. med. Katja Becker (1,2)
Einleitung
Etwa 15 % der Bevölkerung sind von einer psychischen Erkrankung betroffen [1], die Lebenszeitprävalenz für eine psychische Störung liegt mit fast 50 % noch deutlich darüber [2]. Viele Erwachsene mit psychischen Erkrankungen sind auch Eltern und tragen damit neben der Belastung durch ihre Krankheit für sich selbst, ihre Partnerschaft und ihre Berufstätigkeit auch noch Verantwortung für eine Familie mit all den dazugehörigen Herausforderungen.
In Deutschland wachsen ungefähr drei bis vier Millionen Kinder und Jugendliche mit mindestens einem psychisch kranken Elternteil auf [3]; zwischen 10–30 % der betroffenen Mütter haben minderjährige Kinder [1]. Der Sozialpsychiater Asmus Finzen bezeichnete sie als „vergessene Risikogruppe“, da die Gefahr, selbst psychisch zu erkranken, bei ihnen um ein Vielfaches höher ist als bei Kindern psychisch gesunder Eltern. Eine Studie am Universitätsklinikum Hamburg-Eppendorf lässt auf drei- bis siebenfach erhöhte Auffälligkeiten gegenüber der Normalbevölkerung schließen [4]. Andere Studien zeigen eine zwei- bis fünffach höhere Prävalenz psychischer Probleme in dieser Risikogruppe [5].
Dabei laufen die Kinder psychisch kranker Eltern aktuell noch Gefahr, in der üblichen Gesundheitsversorgung übersehen zu werden. In vielen Fällen werden Eltern in der psychiatrisch-psychotherapeutischen Behandlung nicht zu ihren Kindern und deren Befindlichkeit befragt; mögliche Unterstützungsmöglichkeiten werden nicht selbstverständlich angesprochen. Gezielt in die Behandlung eingeschlossen werden die Kinder so gut wie nie. Oftmals wird das Versorgungssystem erst dann involviert, wenn sich bei ihnen bereits eigene psychische Störungen manifestiert haben oder Vernachlässigung bzw. Missbrauch auffällig geworden sind [1]. Im individuumszentrierten deutschen Gesundheitssystem mangelt es noch an familienorientierter Versorgung [6].
Dabei finden sich in Familien mit einem psychisch erkrankten Elternteil häufiger psychosoziale Belastungsfaktoren, die auch die Erkrankungswahrscheinlichkeit der Kinder deutlich erhöhen. Tabelle 1 gibt einen Überblick über jene Risikofaktoren, denen betroffene Kinder vermehrt ausgesetzt sind. Erfolgt in diesen Fällen keine Unterstützung durch das weitere soziale Umfeld oder externe professionelle Hilfsangebote, ist das Risiko für eine maladaptive kindliche Entwicklung ausgesprochen hoch. Rund 50–60 % jener Kinder weisen psychische Auffälligkeiten auf [9, 10], 30–50 % eine eigene psychiatrische Diagnose [2]. Schamgefühle seitens der Eltern, Bagatellisierungstendenzen, Angst vor Stigmatisierung oder die große Sorge vor negativen Konsequenzen wie beispielsweise dem Sorgerechtsentzug verhindern jedoch häufig, dass sich betroffene Eltern Außenstehenden anvertrauen und vorhandene Hilfsangebote in Anspruch nehmen.
Tab. 1: Psychosoziale Risikofaktoren in Familien mit einem psychisch erkrankten Elternteil, nach [7, 8] |
Sozioökonomische und soziokulturelle Aspekte wie Armut, unzureichende Wohnverhältnisse, soziale Randständigkeit oder kulturelle Diskriminierung der Familie |
Niedriger Ausbildungsstand bzw. Berufsstatus der Eltern |
Arbeitslosigkeit |
Häufigere Trennung oder Scheidung der Eltern |
Der Verlust von wichtigen Bezugspersonen, insbesondere eines Elternteils |
Häufiger Dysharmonie und Konflikte in der elterlichen Beziehung |
Zwei- bis fünffach erhöhte Wahrscheinlichkeit für Vernachlässigung, Misshandlung und sexuellen Missbrauch |
Dabei steht noch mehr als die soziale und emotionale Entwicklung der Kinder auf dem Spiel: Elterliche Psychopathologie ist auch ein Risikofaktor für eine mangelhafte kognitive und soziale Entwicklung der Kinder und kann sich negativ auf deren Erwerb kommunikativer, sprachlicher und schriftsprachlicher Kompetenzen auswirken [11] sowie auch ihre körperliche Gesundheit gefährden [12].
Genetische Anlage und Umweltfaktoren
Die psychische Erkrankung eines Elternteils kann auf verschiedene Art und Weise Einfluss auf die kindliche Entwicklung nehmen. Bei den meisten psychischen Störungen ist inzwischen davon auszugehen, dass erhöhte genetische Vulnerabilität eine Rolle hinsichtlich des Auftretens und der transgenerationalen Weitergabe spielt. Bei Angst- und depressiven Störungen etwa wird eine Varianzaufklärung durch genetische Faktoren von 30–40 % angenommen [2], bei bipolaren Störungen und der Aufmerksamkeits- und Hyperaktivitätsstörung (ADHS) beträgt die Heritabilität 60–80 %, bei Schizophrenie sogar 73–90 % [13]. Auch für substanzbezogene Störungen wie Alkoholabhängigkeit und Drogenmissbrauch ist eine ausgeprägte genetische Komponente belegt [7]. Dabei muss beachtet werden, dass bei den Kindern erkrankter Eltern nicht nur das spezifische Risiko für die gleiche Erkrankung deutlich erhöht ist, sondern auch das allgemeine Risiko für psychische Erkrankungen insgesamt.
Auch Umweltfaktoren spielen in der Störungsentwicklung eine wichtige Rolle. Als zusätzliche Belastung können der elterliche Umgang mit den Kindern sowie das Erziehungsverhalten krankheitsbedingt beeinträchtigt sein. Bereits pränatale Einflussfaktoren wie Rauchen oder Alkoholkonsum der Mutter in der Schwangerschaft sowie auch maternale emotionale Belastungen und Stress können zu erhöhter Erregbarkeit und Regulationsstörungen im Säuglingsalter führen und langfristig zur Entstehung von emotionalen und Verhaltensauffälligkeiten der Kinder beitragen [13, 14]. Auch im weiteren Verlauf spielt das elterliche Verhalten eine entscheidende Rolle hinsichtlich einer möglichen pathologischen Entwicklung des Kindes. Seine Umwelt ist maßgeblich bestimmt durch die Familie, in der es aufwächst; in diesem Rahmen sollen Grundbedürfnisse befriedigt und Unterstützung bei der Bewältigung verschiedener Entwicklungsherausforderungen gegeben werden. Kinder psychisch kranker Eltern sind jedoch mitunter Lebensbedingungen ausgesetzt, die eine gesunde Entwicklung deutlich erschweren oder gar unmöglich machen (Tabelle 2).
Tab. 2: Häufige Problemstellungen Kinder psychisch kranker Eltern, modifiziert nach [3, 15] |
Desorientierung und Verängstigung der Kinder, da sie die Probleme des erkrankten Elternteils nicht einordnen können. |
Gefühl, an den psychischen Problemen der Eltern Schuld zu sein. |
Tabuisierung und Gefühl, über die Probleme des kranken Elternteils nicht außerhalb der Familie reden zu dürfen. |
Isolation des Kindes, da es niemanden hat, mit dem es über die Probleme zu Hause sprechen kann. |
Betreuungsdefizit, da der erkrankte Elternteil zu sehr mit sich selbst beschäftigt ist bzw. der nicht erkrankte Elternteil viel Zeit in die Versorgung des erkrankten Elternteils investieren muss. |
Zusätzliche zeitliche Belastungen entstehen, z. B. durch stärkere Einbindung in die Haushaltsführung, wenn ein Elternteil in der Klinik ist; eigene Bedürfnisse müssen in den Hintergrund gestellt werden (weniger freie Zeit/Spielzeit). |
Parentifizierung (z. B. Kind übernimmt psychische Stabilisierung der Eltern, Übernahme der Elternrolle gegenüber Geschwistern) und Verantwortungsübernahme für die Eltern und die gesamte Familie. |
Erlebnisse von Abwertungen der Eltern und der eigenen Person durch außenstehende Personen und daraus resultierende Scham. |
Loyalitätskonflikte innerhalb und außerhalb der Familie. |
Die Genese einer psychischen Störung hängt somit sowohl von genetischen als auch von psychosozialen Faktoren ab. Dass in Familien mit psychisch kranken Eltern in beiden Bereichen häufig Belastungen bestehen, bietet einen Erklärungsansatz für die familiäre Transmission psychischer Störungen, oft auch über mehrere Generationen hinweg. Gleichzeitig zeigt das Zusammenspiel von erblichen und Umweltfaktoren aber auch die Chance auf, die sich hier für präventive und therapeutische Ansätze bietet: Vulnerabilität-Stress-Modelle verdeutlichen, dass insbesondere für Menschen mit hoher erblich bedingter Verletzlichkeit Umwelteinflüsse besonders wichtig sind, im Positiven wie auch im Negativen. Andersherum kann eine günstige genetische Ausstattung dafür sorgen, dass sich belastende Lebensereignisse nicht pathogen auswirken.
Prävention und professionelle Hilfe darf keine Ausnahme- erscheinung sein
Eine gezielte Unterstützung und Einflussnahme zugunsten der Kinder ist also durchaus möglich, doch wie lässt sich nun am wirkungsvollsten helfen? Die Resilienzforschung, die sich mit der Identifikation von Schutzfaktoren befasst, beschreibt u. a. interaktionelle Aspekte, die eine besonders protektive Wirkung entfalten können, wie beispielsweise Ressourcen des sozialen Netzwerkes (Gleichaltrige, Schule und andere Institutionen), viel Aufmerksamkeit seitens der Umwelt und eine dem Alter des Kindes angemessene Aufklärung über die elterliche Erkrankung [15, 16]. Ein wachsames Umfeld, die Informationsvermittlung und Unterstützung von professioneller Seite sind demnach von großer Bedeutung, doch muss der richtige Kontakt erst einmal geknüpft werden. Häufig sind Kinder- oder Hausärzte die ersten, wenn nicht sogar die einzigen Fachpersonen, die von den Eltern auch aufgrund psychischer oder Verhaltensauffälligkeiten ihrer Kinder konsultiert werden oder diese selbst feststellen. Aus den zuvor beschriebenen Gründen fallen Kinder psychisch kranker Eltern aber noch viel zu häufig durch das Versorgungsnetz. Insbesondere schwer beeinträchtigte Erwachsene nehmen Hilfsangebote oft nicht wahr, obgleich sie sich durchaus Unterstützung für ihre Kinder wünschen [17]. Ängste vor der institutionalisierten Jugendhilfe, antizipierte negative Reaktionen des sozialen Umfelds und nicht zuletzt die „Komm-Struktur“ der öffentlichen Hilfsangebote können zu einer unüberwindbaren Schwelle für psychisch erkrankte Eltern werden [18]. Um die gefährdeten Familien tatsächlich zu erreichen und rechtzeitig Hilfsmaßnahmen etablieren zu können, bedarf es eines aktiveren Zugehens auf die Betroffenen und einer engen Vernetzung innerhalb der professionellen Hilfsstrukturen.
Wie kann geholfen werden?
Die Arbeitsgruppe „Kinder psychisch- und suchtkranker Eltern“, die vom Bundestag damit beauftragt wurde, Vorschläge zur Verbesserung der Situation von Kindern und Jugendlichen aus betroffenen Familien zu erarbeiten, forderte deswegen schon 2019 in ihrem Abschlussbericht eine bessere Vernetzung und Abstimmung unter den Leistungserbringern der Kassenversorgung und den Trägern der öffentlichen Kinder- und Jugendhilfe. Insbesondere Vertragsärzte und -psychotherapeuten seien „unverzichtbare Partner für die frühzeitige Erkennung von betroffenen Kindern“, welche bei der Behandlung der Kinder selbst oder auch eines Familienmitglieds geschehen könne [19].
Sie können Familien über externe Hilfsangebote informieren, wobei zunächst v. a. an die Strukturen des Jugendamtes zu denken ist. Zu den sogenannten Hilfen zur Erziehung nach SGB VIII zählen ambulante Angebote wie Erziehungsberatung, soziale Gruppenarbeit, Erziehungsbeistand, Betreuungshelfer und sozialpädagogische Familienhilfe, aber auch (teil-)stationäre Angebote.
Störungsspezifische Hilfs- und Beratungsangebote können z. B. über die Hessische Landesstelle für Suchtfragen (www.hls-online.org) oder das Bündnis gegen Depression (www.deutsche-depressionshilfe.de) im Internet eingesehen werden. Der Landesverband Hessen der Angehörigen psychisch Kranker e. V. (www.angehoerige-hessen.de) bietet übergreifend telefonische und schriftliche Beratung an und hilft bei der Vermittlung lokaler Anlaufstellen. Hierzu zählt z. B. der bsj Marburg (www.bsj-marburg.de), der mit seinen beiden Projekten „Pegasus“ und „Auszeit“ Wochenendfreizeiten und regelmäßige Gruppenarbeit für Kinder psychisch kranker Eltern aus dem Landkreis anbietet. Beim bundesweiten Mentoringprogramm „Balu und Du“ (www.balu-und-du.de) können Grundschulkinder einen eigenen Paten vermittelt bekommen, der dem Kind dann wöchentlich für Unterstützung und Freizeitaktivitäten zur Seite steht. Hilfsangebote gibt es also durchaus – sie müssen nur auch an Familien mit dem entsprechenden Bedarf herangetragen werden. Die Arbeitsgruppe „Kinder psychisch- und suchtkranker Eltern“ betont daher die Notwendigkeit gut zugänglicher und vernetzter Hilfen, vor allem auch eine engere Kooperation der stationären und ambulanten Versorgung sowie zwischen Behandlern von Erwachsenen und Kindern [19].
Um genau diese besser zu etablieren und die Auswirkungen davon auf die Entwicklung und psychische Gesundheit von Kindern zu evaluieren, werden verschiedene deutschlandweite multizentrische Studien durchgeführt, im Rahmen derer betroffene Familien Hilfe erhalten können. An der COMPARE-Studie (Children of Mentally Ill Parents at Risk Evaluation) beispielsweise, die vom Bundesministerium für Bildung und Forschung gefördert wird, nehmen deutschlandweit sieben verschiedene Zentren teil. Hier erhalten psychisch erkrankte Eltern entweder eine kognitiv-verhaltenstherapeutische Behandlung oder zusätzlich noch ein gezieltes Elterntraining; der Effekt der unterschiedlichen elterlichen Behandlungen auf Eltern und Kinder wird kurz- und langfristig erfasst [20, 21]. Im CHIMPS-NET-Verbund (s. u.) wird eine passgenaue Versorgung mit Prävention, Gruppenarbeit für Familien oder individueller familienorientierter Therapie angeboten. Der Verbund rekrutiert aktuell noch teilnehmende Familien, u. a. auch in Hessen.
CHIMPS-NET – Verbund für Kinder und Jugendliche mit psychisch erkrankten Eltern
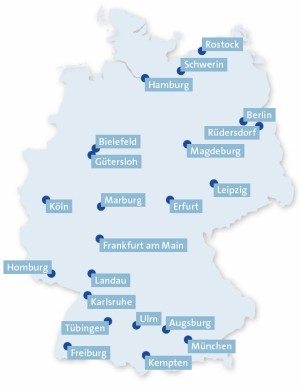
Der CHIMPS-NET-Verbund (Children of mentally ill parents – network), gefördert vom Gemeinsamen Bundesausschuss (G-BA), vernetzt unter der Konsortialführung des Universitätsklinikums Hamburg-Eppendorf (Koordinatorin Prof. Dr. Silke Wiegand-Grefe) deutschlandweit an 21 Standorten Kliniken für (Erwachsenen-)Psychiatrie und für Kinder- und Jugendpsychiatrie und Psychotherapie, in Hessen sowohl in Marburg als auch in Frankfurt (Abb. 1). In dieser Studie werden vier sogenannte neue Versorgungsformen für Familien mit Kindern psychisch kranker Eltern umgesetzt und wissenschaftlich evaluiert. Bei nachgewiesenem Erfolg könnten durch eine Einführung in der Regelversorgung künftig Lücken im bisherigen Angebot für betroffene Kinder und Jugendliche und deren Familien geschlossen werden.
Abb. 1: Übersicht der an CHIMPS-NET teilnehmenden Zentren
Nach einer diagnostischen Eingangsuntersuchung aller Familienmitglieder wird der aktuelle Unterstützungsbedarf bestimmt und die Familie randomisiert einer Interventionsgruppe oder der Kontrollgruppe zugeordnet. In der Interventionsbedingung erhalten die Familien je nach Belastungsgrad präventiv beratende Familiengespräche, ausführlichere familientherapeutische Sitzungen im Gruppensetting oder eine intensivere familienorientierte Kurzzeittherapie mit Einzel- und Familiensitzungen. Als alternatives Angebot besteht mit dem Zusatzprojekt iCHIMPS (geleitet von der Universität Ulm) eine niedrigschwellige Online-Versorgung für Jugendliche zwischen 12–18 Jahren, die rund um die Uhr zur Verfügung steht und einen pseudonymisierten Zugang ermöglicht. Ein „eCoach“ begleitet die Jugendlichen durch das Programm und bietet Aufklärung und Unterstützung zur besonderen Lebenssituation mit einem psychisch erkrankten Elternteil. Dies kann für Familien attraktiv sein, die wohnortbedingt keinen guten Zugang zu einer der anderen Versorgungsformen haben oder in denen die Eltern nicht selbst an einer Intervention teilnehmen wollen oder können. Für genauere Informationen und Details zum Forschungsdesign wird auf das Studienprotokoll verwiesen [22]. Ansprechpartner für interessierte Familien an den beiden Standorten in Hessen lassen sich dem Infokasten auf S. 626 entnehmen.
Als weiteres Angebot findet am Frankfurter Standort das von der Anna von Gierke-Stiftung geförderte Projekt CHIMPS-Gruppen statt. Hierbei handelt es sich um ein Gruppenangebot für Kinder von 8 bis 13 Jahren und Jugendliche von 14 bis 18 Jahren zur präventiven Förderung der psychischen Gesundheit von Kindern und Jugendlichen mit mindestens einem psychisch erkrankten Elternteil. Die Gruppen dienen dem sozialen Austausch zwischen betroffenen Kindern und Jugendlichen und sollen eine Unterstützung in der Kommunikation über die Erkrankung der Eltern darstellen und somit der Verbesserung der Familienbeziehungen dienen. Die Eltern werden in einem Familiensetting zu Beginn und zum Ende der Gruppentherapie involviert.
Fazit
In Familien, in denen mindestens ein Elternteil psychisch erkrankt ist, benötigen nicht nur die Eltern Hilfe. Um einer eigenen Erkrankung der Kinder vorzubeugen, Chronifizierungen zu verhindern und transgenerationale Transmissionsketten psychischer Störungen zu unterbrechen, müssen betroffene Eltern standardmäßig auch zu ihren Kindern befragt werden und diesen rechtzeitig Informationen, Unterstützung und ggf. eine eigene Behandlung zur Verfügung gestellt werden. Dabei gilt es nicht abzuwarten, bis hilfebedürftige Familien selbst Rat suchen. Es ist im Gegenteil erforderlich, aktiv auf diese Familien zuzugehen und sie auf ihrem Weg zu verschiedenen Hilfsangeboten im Bereich der Kinder- und Jugendhilfe und des Gesundheitssystems zu begleiten.
Ansprechpartnerin für die Autoren:
Emilia Geiger – Psychologin (M. Sc.), Kinder- und Jugendlichenpsychotherapeutin und wissenschaftliche Mitarbeiterin der CHIMPS-NET-Studie an der Klinik für Kinder- und Jugendpsychiatrie, Psychosomatik und Psychotherapie, Philipps-Universität Marburg, Fachbereich Medizin. E-Mail: chimps@med.uni-marburg.de
Die Literaturhinweise finden Sie am Ende dieser Seite unter „Artikel herunterladen“ in der PDF-Version dieses Artikels.
1 Klinik für Kinder- und Jugendpsychiatrie, Psychosomatik und Psychotherapie, Universitätsklinikum Marburg und Philipps-Universität, Marburg
2 Center of Mind, Brain and Behavior, Philipps-Universität Marburg
3 Klinik für Psychiatrie und Psychotherapie, Universitätsklinikum Marburg und Philipps-Universität Marburg
4 Fachbereich Soziale Arbeit und Gesundheit, Frankfurt University of Applied Sciences
5 Klinik für Psychiatrie, Psychosomatik und Psychotherapie, Universitätsklinikum Frankfurt
6 Klinik für Kinder- und Jugendpsychiatrie, -psychotherapie und -psychosomatik, Universitätsklinik Hamburg-Eppendorf
Ansprechpartner für die Studie CHIMPS-NET
Standort Marburg:
Universitätsklinikum Marburg (UKGM), Klinik für Kinder- und Jugendpsychiatrie, Psychosomatik und Psychotherapie, Principal Investigator: Prof. Dr. Katja Becker, Ansprechpartnerin: Doreen Blume, Fon: 06421 58 61277, E-Mail: chimps@med.uni-marburg.de
Standort Frankfurt:
Universitätsklinikum Frankfurt, Klinik für Psychiatrie, Psychosomatik und Psychotherapie, Principal Investigator: Prof. Dr. Andreas Reif, Ansprechpartnerin: Larissa Lorey (CHIMPS-NET und CHIMPS-Gruppen), Fon: 069 6301 83783, E-Mail: Larissa.Lorey@kgu.de
CHIMPS-NET im Internet: www.chimpsnet.org
iCHIMPS im Internet: https://esano.klips-ulm.de/de/trainings/fur-jugendliche/ichimps/
CHIMPS-Gruppen im Internet: https://avg-stiftung.org/die_stiftung/