Teil 8: Patientensicherheit ist Mitarbeitersicherheit – Das Second-Victim-Phänomen
Hannah Rösner, Prof. Dr. med. Dipl.-Kfm. Reinhard Strametz
Sichere Patientenversorgung und Minimierung vermeidbarer Schäden sind, ausgedrückt durch die Grundsätze „primum nil nocere“ und „salus et voluntas aegroti suprema lex“, Kernbestandteile des Selbstverständnisses und hohen ärztlichen Anspruchs an das eigene Handeln [1]. Dennoch kommt es im Rahmen der eigenen ärztlichen Tätigkeit immer wieder zu unbeabsichtigten, vermeidbaren Fehlern, teilweise mit gravierenden Auswirkungen auf Patienten.
Wenn Patienten vermeidbar zu Schaden kommen, trifft dies sowohl die Behandelten als auch ihre Angehörigen schwer. Aber auch die Ärztinnen und Ärzte, denen dieser Fehler unterläuft, werden dadurch oft traumatisiert. Der amerikanische Internist Albert W. Wu prägte im Jahr 2000 für diese Kolleginnen und Kollegen den Begriff des Second Victims [2], also des zweiten Opfers einer Patientenschädigung, womit ein Prozess des Umdenkens begann.
Während die eigene Fehlbarkeit bei bester Absicht und gewissenhaftem Vorgehen zunehmend thematisiert werden darf, ist der Begriff des Second Victims auf andere traumatisierende Ereignisse und Berufsgruppen erweitert worden, die im Rahmen der Patientenversorgung auftreten können. So werden beispielsweise bei Großschadensereignissen vielfach auch Ärztinnen und Ärzte nachhaltig traumatisiert [3]. Second Victims sind also „medizinische Fachpersonen, die durch einen unvorhergesehenen Zwischenfall am Patienten, einen medizinischen Fehler und/oder einer Verletzung des Patienten selbst zum Opfer werden, da sie durch dieses Ereignis traumatisiert sind“ [4].
Internationale Studien zeigen, dass die Traumatisierung Behandelnder ein länderübergreifendes und flächendeckendes Phänomen darstellt und selbst innerhalb der Weiterbildungszeit schon über 50 % befragter Kolleginnen und Kollegen betreffen kann [5, 6]. Das Second-Victim-Phänomen ist jedoch selbst innerhalb der Ärzteschaft bislang wenig bekannt: Die Hochschule RheinMain in Wiesbaden hat in Zusammenarbeit mit der Charité Mitglieder der Deutschen Gesellschaft für Innere Medizin (DGIM) in ärztlicher Weiterbildung im Rahmen der SeViD-I-Studie befragt [7]: Während die Mehrheit der Teilnehmenden nach Erläuterung des Begriffs angab, selbst schon mindestens einmal Second Victim gewesen zu sein, hatten ca. 90 % der Antwortenden vom Begriff Second Victim vor dieser Befragung noch nie gehört.
Ablauf und Folgen einer Second-Victim-Traumatisierung
Der Ablauf einer Second-Victim-Traumatisierung ist mittlerweile gut erforscht [4]: Nach dem initialen Schock und sich anschließenden aufdrängenden Erinnerungen gilt es, die persönliche Integrität wiederherzustellen, den Schweregrad der Situation zu realisieren und den Fall aufzuarbeiten. Neben der Suche nach einer Antwort auf die Frage, warum dieses Ereignis passiert ist, wird vor allem emotionale Erste Hilfe benötigt, um die Traumatisierung zu überwinden. Je nach Schweregrad des Falles, der persönlichen Ressourcen der Betroffenen, aber auch insbesondere der Hilfe und Unterstützung durch Mitglieder des Behandlungsteams und Vorgesetzte kann die Situation auf eine von drei der hier beschriebenen Arten bewältigt werden:
- 1. Wachsen an der Situation unter Beibehaltung der Life-Balance und Arbeitsfähigkeit.
- 2. Überleben der Situation als bloßes Funktionieren mit „Narben“.
- 3. Verlassen des Arbeitsplatzes, der patientennahen Tätigkeit oder komplette Berufsaufgabe. Während also Personen, die dieses Ereignis gut verarbeiten können, aus dieser Situation mit höherer Kompetenz und zukünftigem Engagement für Patientensicherheit hervorgehen, findet in den anderen beiden Fällen kein konstruktives Lernen aus Fehlern statt. Dies wiederum führt bei vielen Betroffenen zu dysfunktionalen Verarbeitungsmechanismen, die sich äußern können in:
- Schlafstörungen,
- dem Verlust an Glauben in eigene Fähigkeiten,
- Schuldgefühlen, Isolation, Depression,
- Wiedererleben (Flashbacks) der Situation,
- Medikamenten- und/oder Alkoholkonsum.
Die Folgen für Betroffene sind individuell dramatisch und können zur Posttraumatischen Belastungsstörung, zur Berufsaufgabe und im schlimmsten Fall zum Suizid führen [8]. Behandelnde, die aufgrund eines eigenen verschuldeten medizinischen Fehlers physisch und psychisch vorbelastet sind, haben mit einer kontinuierlichen Entmutigung im Beruf zu kämpfen, die dabei häufig schwerer wiegt als die Angst vor juristischen Konsequenzen [9]. Resultierend aus einer geringeren Aufmerksamkeit oder einer ängstlichen, defensiven Haltung der Second Victims gegenüber Patienten, besteht somit das Risiko, dass sich eine Traumatisierung darüber hinaus auch beeinträchtigend auf die Behandlung zahlreicher künftiger Patienten auswirkt [10].
Es ist daher wichtig, sich bewusst zu werden, dass Patientensicherheitsmaßnahmen in gleichem Maß dem eigenen Schutz dienen und umgekehrt: Patientensicherheit ist Mitarbeitersicherheit!
Hilfe für Second Victims
Second Victims brauchen Hilfe, um das Vertrauen in die eigenen Fähigkeiten, die Berufszufriedenheit bis hin zur eigenen Lebensqualität zu erhalten. Hilfsprogramme zur Verminderung emotionaler Stressreaktionen nach einer Second-Victim-Problematik aus den USA zeigen sowohl positive medizinische Effekte [11] als auch eine Kosteneffektivität [12] durch den Vergleich mit Folgeschäden einer unzureichenden Unterstützung der Second Victims. In Deutschland gibt die Deutsche Gesetzliche Unfallversicherung Empfehlungen zur psychologischen Ersten Hilfe bei traumatischen Ereignissen [13]. Weiterhin existieren einige Projekte wie der Verein PSU-Akut e.V. in Bayern [14] oder das Projekt EMPTY der YoungDGINA sowie Initiativen einiger Kliniken als Anlaufstellen für ein Gesprächsangebot auf kollegialer Basis. Anders als beispielsweise für Nadelstichverletzungen gibt es bislang aber keine flächendeckenden Akut- und Nachsorgeprogramme für Angehörige des Gesundheitswesens [15].
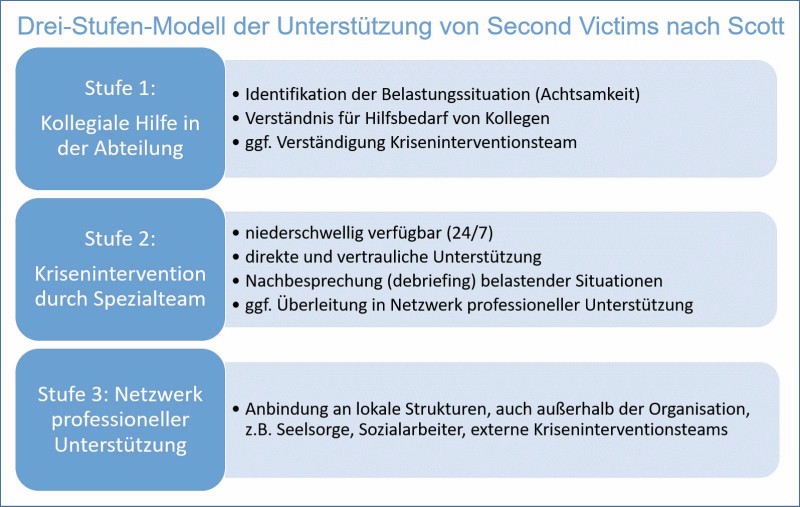
Strategie aller bisherigen Hilfsprogramme ist es, eine gestufte Krisenintervention für Second Victims zu etablieren, wie das Drei-Stufen-Modell von Scott [16] zeigt (siehe Grafik).
Die meisten Second Victims erhalten bereits in Stufe 1 ausreichend Hilfe, es muss immer die Möglichkeit bestehen, auch Hilfsangebote höherer Bedarfsstufen zu erhalten, was insbesondere die organisatorische Einbindung von Fachleuten voraussetzt.
Zur Verminderung der Effekte von Second-Victim-Traumatisierungen können folgende Maßnahmen vor Ort helfen [16, 17]:
- Kurze Auszeit von der Tätigkeit anbieten auch bei Personalknappheit (ein dauerhafter Ausfall wäre die schlechtere Lösung).
- Aktives kollegiales Gesprächsangebot, nicht nur bei vermuteten Fehlern, sondern in regelmäßigen Abständen.
- Routinehafte kurze, aber effektive Nachbesprechung belastender Situationen.
- Einfühlsame, aber eindeutige und klare Sprache.
- Grundsätzliche Bestätigung fachlicher Kompetenz.
- Bestärkung des Selbstwertgefühls.
- Emotionen und Ängste zulassen.
- Fachliche Unterstützung und Rückversicherung im klinischen Arbeiten anbieten.
- Bei Fehlern in der Behandlung Beteiligten eine Rolle bei der Fehleranalyse geben; über Ergebnisse informieren.
- Aufmerksame Beobachtung, um Isolierung und Rückzug frühzeitig zu erkennen.
- Vermeiden und Ächtung von Lästereien, Mobbing, Schuldzuweisung und Herabwürdigungen der Beteiligten (um Hilfe zu bitten, ist kein Zeichen von Schwäche, sondern menschlich und verantwortungsbewusst gegenüber eigenen Patienten).
Second Victims in Zeiten von Covid-19
Die Covid-19-Pandemie verschärft die Second-Victim-Problematik: Die außergewöhnliche Belastung und die berechtigte Sorge, sich selbst und Angehörige mit dem SARS-CoV-2-Virus zu infizieren, führen global zur Belastung von Ärztinnen und Ärzten. Mündet dies in eine Traumatisierung, schädigt es sowohl die Behandelnden als auch künftige Patientinnen und Patienten, da die eigene Leistungsfähigkeit reduziert wird und die Fehleranfälligkeit damit steigt. Wie aus Italien und New York berichtet, kann die flächendeckende psychische Überlastung der Behandelnden das Gesundheitssystem zusätzlich unter erheblichen Druck setzen. Aus diesem Grund haben Forscher aus Deutschland und Österreich unter Koordination der Hochschule RheinMain eine Handlungsempfehlung zur Unterstützung von Second Victims, aber auch zur Stärkung der Resilienz von Behandelnden in Zeiten von Covid-19 publiziert, die auf der Website des Aktionsbündnisses Patientensicherheit e. V. (www.aps-ev.de) kostenfrei abrufbar ist.
Hannah Rösner
Prof. Dr. med. Dipl.-Kfm. Reinhard Strametz, Hochschule RheinMain, E-Mail: reinhard.strametz@hs-rm.de
Die Literaturhinweise finden Sie in der PDF-Version der aktuellen Ausgabe auf unserer Website unter https://www.laekh.de/heftarchiv/ausgabe/2020/juli-august-2020
Prof. Dr. med. Dipl.-Kfm. Reinhard Strametz ist Patientensicherheitsforscher an der Hochschule RheinMain in Wiesbaden. Zuvor war er langjährig klinisch als Anästhesist und Notfallmediziner sowie als Ärztlicher Leiter der Stabsstelle Qualitätsmanagement am Universitätsklinikum Frankfurt am Main tätig. Neben zahlreichen Qualifikationen im Qualitäts- und Risikomanagement ist er im Vorstand des Aktionsbündnisses Patientensicherheit (APS) e.V. und als Dozent auch für die Landesärztekammer Hessen tätig.
Hannah Rösner studiert Gesundheitsökonomie an der Hochschule RheinMain in Wiesbaden. Während ihrer Studienzeit hat sie im Forschungsprojekt SeViD-I mitgewirkt und verfasste ihre Abschlussarbeit zur Second Victim-Problematik.
Second Victim: Mehr Aufmerksamkeit für ein noch wenig bekanntes Phänomen
Warum ist es wichtig, besonders jetzt zum Second-Victim-Phänomen zu informieren?
Dr. med. Edgar Pinkowski, Präsident der Landesärztekammer Hessen: Besonders in Corona-Zeiten sind die ärztlichen Kolleginnen und Kollegen, aber auch alle anderen medizinischen Berufsgruppen stark gefordert. Die zusätzliche Belastung, die durch die aktuellen Umstände entsteht, kann zu Überlastung und damit zu höherer Fehleranfälligkeit führen. Dies gilt es im Sinne der Patientensicherheit zu verhindern.
Natürlich gehört die Vermeidung unerwünschter Ereignisse zur Grundhaltung des ärztlichen Berufes. Wenn aber dennoch ein Fehler passiert, ist es notwendig, neben allen Maßnahmen für die Patienten und ihre Angehörigen die betroffenen Kolleginnen und Kollegen bestmöglich zu unterstützen – sie tragen entscheidend zur Erhaltung der Leistungsfähigkeit unseres Gesundheitswesens bei.
Wie kann eine Unterstützung betroffener Kolleginnen und Kollegen aussehen?
Pinkowski: Wichtig ist es, jetzt, aber auch zukünftig mehr zum Second-Victim-Phänomen zu informieren. Kollegen und Vorgesetzte sollten auf der Arbeitsebene sensibilisiert, vorhandene Unterstützungsstrukturen genutzt und neue Möglichkeiten entwickelt werden. Auch die Betroffenen selbst sollten das Phänomen kennen und sich, wenn nötig, Hilfe organisieren können. Davon unabhängig sollte vor Ort eine gute Fehlerkultur gefördert werden. So kann eine Aufarbeitung kritischer Ereignisse und Beinahefehler im Behandlungsteam stattfinden. Dies schafft eine wichtige Grundlage für die Patientensicherheit, die ein wesentlicher Bestandteil des ärztlichen Alltags ist.
Interview: Stabsstelle Qualitätssicherung der LÄKH
Dr. med. Edgar Pinkowski, Präsident der Landesärztekammer Hessen,